ΣΤΕΦΑΝΙΑΙΑ ΝΟΣΟΣ – ΘΕΡΑΠΕΙΑ
Ενημερώθηκε στις 22/10/2024
ΣΥΝΟΠΤΙΚΑ
Σταθερή στεφανιαία νόσος ονομάζεται η ύπαρξη αθηρωματικής πλάκας σε στεφανιαία αρτηρία που δεν βρίσκεται σε φάση δημιουργίας θρόμβου πάνω της (Έμφραγμα).
Δηλαδή δεν έχει υποστεί ρήξη το περίβλημα της ούτε έχει καταστραφεί το ενδοθήλιο πάνω από αυτήν, ώστε να υπάρχει οξύ στεφανιαίο σύνδρομο.
[Η Σταθερή στεφανιαία νόσος ονομάζεται και Χρόνιο Στεφανιαίο Σύνδρομο (Chronic Coronary Syndrome – CCS ή stable ischemic heart disease – SIHD)]
(Για τη διάγνωση της σταθερής στεφανιαίας νόσου πατήστε εδώ.)
Η ΘΕΡΑΠΕΙΑ ΤΗΣ ΣΤΑΘΕΡΗΣ ΣΤΕΦΑΝΙΑΙΑΣ ΝΟΣΟΥ
Η θεραπεία της σταθερής στεφανιαίας νόσου είναι:
1) Οι Αλλαγές στη ζωή: Δεν καπνίζουμε, τρώμε λίγο και ποιοτικό φαγητό (μείωση λήψης κεκορεσμένων και trans λιπαρών, μείωση λήψης χοληστερίνης κλπ.) και περπατούμε πολύ.
Επίσης καταπολεμούμε τους άλλους παραγόντες κινδύνου (π.χ. υπέρταση κλπ.)
2) Η Φαρμακευτική θεραπεία (δες πιο κάτω).
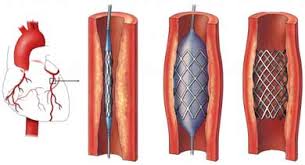
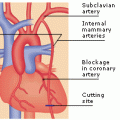
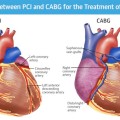
3) Σε μερικές περιπτώσεις θα χρειαστεί επιπλέον της Φαρμακευτικής θεραπείας και Επαναγγείωση είτε με Εγχείρηση Bypass είτε με τοποθέτηση Stent.
Η επαναγγείωση θα γίνει μόνο αν το προσδοκώμενο όφελος είναι μεγαλύτερο από τον κίνδυνο για κάθε μέθοδο και θα συναποφασίσουμε με τον ασθενή αφού αυτός ενημερωθεί πλήρως για αυτά (και για την πιθανότητα διπλής αντιαιμοπεταλιακής θεραπείας, DAPT).
Η ΑΝΤΙΜΕΤΩΠΙΣΗ ΤΩΝ ΑΣΘΕΝΩΝ ΜΕ ΣΤΑΘΕΡΗ ΣΤΕΦΑΝΙΑΙΑ ΝΟΣΟ
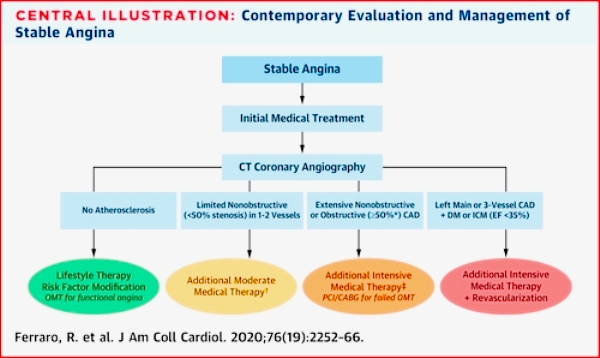
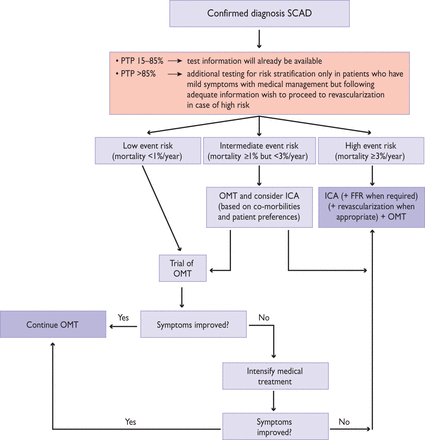
>> Το Αμερικανικό Κολέγιο Καρδιολογίας (Νοέμβριος 2020) συνιστά την αντιμετώπιση των ασθενών με σταθερή στεφανιαία νόσο όπως στο πιο κάτω σχήμα.
Αν συνεχίζει ο σταθερός στηθαγχικός πόνος παρά την καλύτερη δυνατή φαρμακευτική θεραπεία, διενεργείται αναίμακτη στεφανιογραφία και αν βρεθεί σ’ αυτήν νόσος στελέχους ή νόσος 3 αγγείων ή υπάρχει ισχαιμική μυοκαρδιοπάθεια ακολουθεί επεμβατική αντιμετώπιση.
>> Η Αναίμακτη Στεφανιογραφία υπερτερεί προγνωστικά των μεθόδων που βρίσκουν Ισχαιμία (ακόμη και βαρειά), γιατί το έμφραγμα δημιουργείται από ασταθή πλάκα (ακόμη και αν είναι μικρή) και όχι κατ’ ανάγκην από πλάκα που δημιουργεί Ισχαιμία.
[Ισχαιμία είναι η μειωμένη προσφορά αίματος (από τις στεφανιαίες αρτηρίες), συγκριτικά με τη ζήτηση του από την καρδιά]
https://www.ahajournals.org/doi/10.1161/CIRCULATIONAHA.121.054102
https://www.ahajournals.org/doi/10.1161/CIRCULATIONAHA.120.049755
ΟΙ ΤΕΛΕΥΤΑΙΕΣ ΟΔΗΓΙΕΣ (2024) ΤΗΣ ΕΥΡΩΠΑΙΚΗΣ ΚΑΡΔΙΟΛΟΓΙΚΗΣ ΕΤΑΙΡΙΑΣ
https://academic.oup.com/eurheartj/article/45/36/3415/7743115
>>> Σε ανθρώπους με χρόνιο στεφανιαίο σύνδρομο (CCS) με λειτουργικά σημαντική (με ισχαιμία) πολυαγγειακή νόσο, προτιμάται η επαναγγείωση (εγχείρηση bypass ή τοποθέτηση stents) συγκριτικά με τη βέλτιστη φαρμακευτική θεραπεία μόνo (μειώνει την καρδιακή θνητότητα μακροχρόνια).
>>> Αν η λειτουργία της αριστερής κοιλίας είναι φυσιολογική και δεν υπάρχει νόσος του στελέχους ή της αρχής του προσθίου κατιόντος (>70%), προτιμάται η βέλτιστη φαρμακευτική θεραπεία μόνη της (η επαναγγείωση δεν παρατείνει τη ζωή).
>>> Σε όσους έχουν μειωμένη λειτουργικότητα της αριστερής κοιλίας (ισχαιμική μυοκαρδιοπάθεια) προτιμάται η εγχείρηση bypass (πολύ μακροχρόνια παρατείνει τη ζωή).
>>> Σε όσους υπάρχει πολύπλοκη πολυαγγειακή στεφανιαία νόσος, ιδίως αν συνυπάρχει Σ. Διαβήτης, προτιμάται η εγχείρηση bypass συγκριτικά με την αγγειοπλαστική.
>>> Όσοι υποβάλλονται σε αγγειοπλαστική με stents έχουν αυξημένη πιθανότητα να χρειαστούν επαναγγείωση στο μέλλον, συγκριτικά με την εγχείρηση bypass (σε όσους μπορεί να διενεργηθεί η μία ή άλλη μέθοδος).
ΠΟΤΕ ΓΙΝΕΤΑΙ ΕΠΑΝΑΓΓΕΙΩΣΗ (ΕΓΧΕΙΡΗΣΗ ή ΑΓΓΕΙΟΠΛΑΣΤΙΚΗ)
ΟΙ ΤΕΛΕΥΤΑΙΕΣ ΑΜΕΡΙΚΑΝΙΚΕΣ ΟΔΗΓΙΕΣ (ΔΕΚΕΜΒΡΙΟΣ 2021)
https://www.jacc.org/doi/10.1016/j.jacc.2021.09.006
ΕΓΧΕΙΡΗΣΗ ΓΙΑ ΠΑΡΑΤΑΣΗ ΖΩΗΣ, ΣΕ ΣΤΑΘΕΡΗ ΣΤΕΦΑΝΙΑΙΑ ΝΟΣΟ
Η Εγχείρηση Bypass (ανάλογα και με το προσδόκιμο ζωής, τις νοητικές λειτουργίες και τις προτιμήσεις του κάθε ανθρώπου) προτιμάται στις περιπτώσεις που βρέθηκε ότι παρατείνεται η ζωή συγκριτικά με την φαρμακευτική θεραπεία. Αυτές είναι:
Α) Οδηγία Ι ή ΙΙα (Ι = Συνιστάται / ΙΙα = Είναι λογική)
>> Σε Νόσο Στελέχους >50%.
>> Σε νόσο 3 αγγείων και είτε Ισχαιμική Μυοκαρδιοπάθεια (ιδίως αν το κλάσμα εξωθήσεως είναι < 35%) είτε Σ. Διαβήτη είτε εκτεταμένη στεφανιαία νόσο (π.χ. SYNTAX score >32).
[Η έκταση (ανατομική βαρύτητα συν πολυπλοκότητα) της στεφανιαίας νόσου υπολογίζεται με το SYNTAX score Ι και το SYNTAX score II]
>> Επιπλέον η Εγχείρηση Bypass προτιμάται σε όσους επέζησαν από καρδιακή ανακοπή ή κοιλιακή μαρμαρυγή ή πολύμορφη κοιλιακή ταχυκαρδία και έχουν σημαντική στεφανιαία νόσο, και σε όσους έχει προηγηθεί εγχείρηση CABG και παρουσιάζουν στηθαγχικό πόνο (παρά την καλύτερη δυνατή – ανεκτή φαρμακευτική θεραπεία) που οφείλεται σε στένωση του LAD, αν μπορεί να χρησιμοποιηθεί έσω μαστική αρτηρία (IMA).]
Β) Μπορεί να είναι λογική (Οδηγία ΙΙβ)
> Σε σημαντική* στένωση και των 3 επικαρδίων στεφανιαίων αρτηριών (με ή χωρίς την αρχή του LAD) και κλάσμα εξωθήσεως φυσιολογικό >50%.
> Αν γίνει επαναγγείωση σε σημαντική στένωση της αρχής του LAD, δεν είναι σίγουρο ότι υπάρχει παράταση ζωής.
[* Σημαντική στένωση = > 50% στο στέλεχος / > 70% σε επικάρδια στεφανιαία αρτηρία / 40-70% στένωση σε επικάρδια στεφανιαία αρτηρία με iFR < 0.9 ή FFR < 0.81]
>> Η εγχείρηση by-pass (όπου χρειάζεται, βάσει των πιο πάνω οδηγιών) προσφέρει μεγαλύτερη προστασία στον ασθενή γιατί 1) προσφέρει επιπλέον αίμα στο μυοκάρδιο και 2) ακόμη και αν μελλοντικά σχηματισθούν νέες ή επιδεινωθούν οι υπάρχουσες στενώσεις ή συμβεί έμφραγμα, πριν από την ένωση των παρακαμπτηρίων μοσχευμάτων, θα λειτουργούν τα μοσχεύματα, προσφέροντας αίμα μετά τις στενώσεις ή αποφράξεις, που θα επιτρέπει στην καρδιά να επιβιώσει και να λειτουργεί.
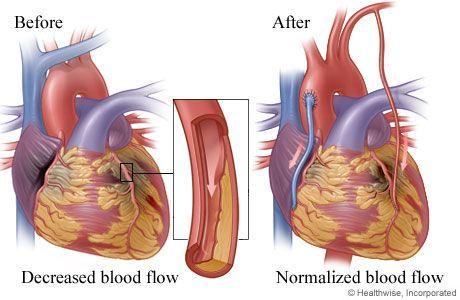
ΑΓΓΕΙΟΠΛΑΣΤΙΚΗ
Αυτή διενεργείται για ΜΕΙΩΣΗ ΤΟΥ ΣΤΗΘΑΓΧΙΚΟΥ ΠΟΝΟΥ ή ΑΝ Ο ΚΙΝΔΥΝΟΣ ΑΠΟ ΤΗΝ ΕΓΧΕΙΡΗΣΗ ΕΙΝΑΙ ΜΕΓΑΛΟΣ
>> Αν δεν χρειάζεται εγχείρηση (δες πιο πάνω) και επιπλέον ΣΥΝΕΧΙΖΕΤΑΙ Η ΣΤΗΘΑΓΧΗ, παρ’ όλη τη βέλτιστη Φαρμακευτική θεραπεία.
>> Σε νόσο του στελέχους, αντί της εγχείρησης αν ο κίνδυνος χειρουργικής θνητότητας (με το STS score) είναι > 5% και αν ΔΕΝ υπάρχουν πολύπλοκες στενώσεις (SYNTAX score <22).
>> Σε πολυαγγειακή νόσο (με ή χωρίς Σ. Διαβήτη) αν το STS score δείχνει αυξημένο κίνδυνο θανάτου από την εγχείρηση, η αγγειοπλαστική είναι λογική επιλογή.
Το όφελος από την PCI για παράταση ζωής δεν είναι σίγουρο.
>> Η PCI, ΔΕΝ πρέπει να διενεργείται σε σταθερούς ασθενείς με στένωση < 85% και φυσιολογικό FFR (>0.80) ή φυσιολογικό iFR (>0.89).
https://www.jacc.org/doi/10.1016/j.jacc.2021.09.006
(Δες περισσότερα πιο κάτω)
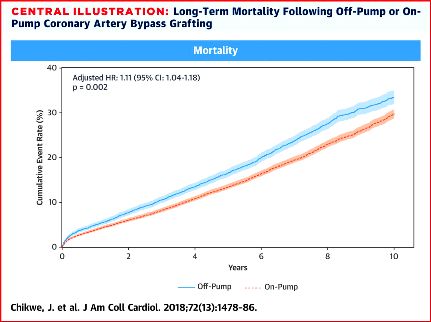
ΕΓΧΕΙΡΗΣΗ OFF-PUMP ή ON PUMP
Σε όσους γίνεται εγχείρηση bypass με πάλλουσα καρδιά (off-pump) παρατηρείται μεγαλύτερη θνητότητα στα 10 χρόνια (33.4% vs 29.6%) συγκριτικά με όσους χειρουργούνται με εξωσωματική κυκλοφορία (on- pump).
Ίσως η off-pump εγχείρηση bypass μπορεί να χρησιμοποιείται σε όσους έχουν πολύ εύθραυστη την αορτή (π.χ. με πολύ ασβέστωση).
Στην περίπτωση της off-pump εγχείρησης τοποθετούνται λιγότερα μοσχεύματα (ατελής επαναγγείωση) συγκριτικά με την on- pump εγχείρηση (15.7% vs. 8.8%).
http://www.onlinejacc.org/content/72/13/1478
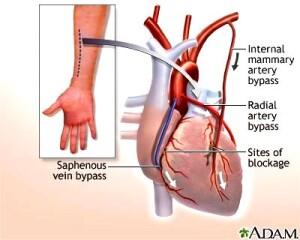
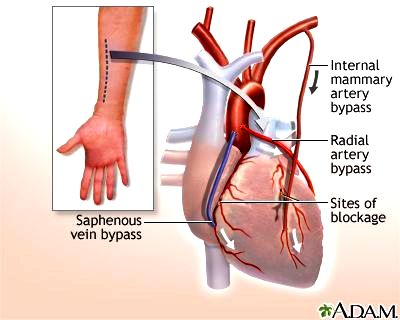
ΤΑ ΜΟΣΧΕΥΜΑΤΑ ΣΕ ΕΓΧΕΙΡΗΣΗ BYPASS
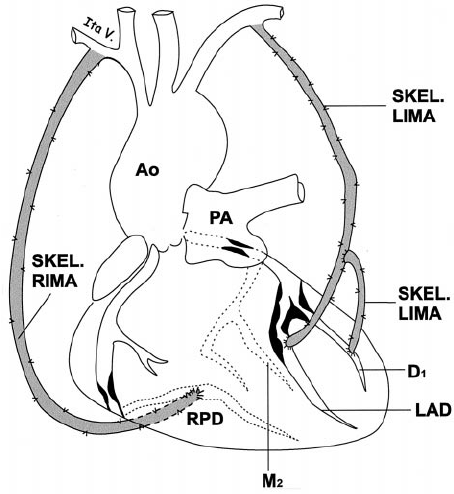
Σε εγχείρηση by-pass προτιμώνται σαν παρακαμπτήρια μοσχεύματα αρτηρίες, με την εξής σειρά προτίμησης:
α) η αριστερή έσω μαστική αρτηρία (LIMA),
β) η δεξιά έσω μαστική αρτηρία (RIMA) και
[Έχει βρεθεί ότι σε βάθος χρόνου τα φλεβικά μοσχεύματα (SVG) παραμένουν λιγότερο βατά]
γ) σαν τρίτο μόσχευμα πιθανώς η κερκιδική αρτηρία είναι καλύτερη από φλεβικό μόσχευμα.
Έτσι 15 χρόνια μετά την εγχείρηση εξακολουθεί να είναι βατό το 88-90% των μοσχευμάτων της αριστερής έσω μαστικής αρτηρίας και μόνο το 32% των φλεβικών μοσχευμάτων (SVG).
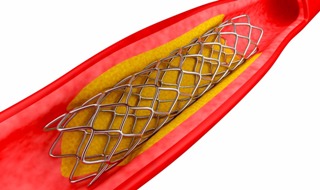
ΠΟΤΕ ΠΡΟΤΙΜΑΤΑΙ H ΤΟΠΟΘΕΤΗΣΗ STENT
Αγγειοπλαστική με τοποθέτηση Stent θα γίνει:
α) Όπου δεν χρειάζεται εγχείρηση (δες πιο πάνω) και επιπλέον ΣΥΝΕΧΙΖΕΤΑΙ Η ΣΤΗΘΑΓΧΗ, παρ’ όλη τη βέλτιστη Φαρμακευτική θεραπεία.
Το όφελος αφορά μόνο την εξάλειψη της στηθάγχης. Παράταση ζωής δεν υπάρχει. (Μελέτη Courage και μελέτη FAME 2).
β) Σε νόσο του στελέχους, αντί της εγχείρησης αν ο κίνδυνος χειρουργικής θνητότητας είναι > 5% και αν ΔΕΝ υπάρχουν πολύπλοκες στενώσεις (SYNTAX score <22).
Δες το άρθρο, “Σε νόσο του στελέχους: στα 5 χρόνια υπερτερεί η εγχείρηση συγκριτικά με την αγγειοπλαστική”.
γ) Σε πολυαγγειακή νόσο (με ή χωρίς Σ. Διαβήτη) αν το STS score δείχνει αυξημένο κίνδυνο θανάτου από την εγχείρηση, η αγγειοπλαστική μπορεί είναι λογική.
δ) Όταν ο ασθενής δεν θέλει την Εγχείρηση, αλλά επιθυμεί stent, αφού του εξηγηθεί ότι ΔΕΝ υπάρχει όφελος παράτασης ζωής με τα Stents, συγκριτικά με την Φαρμακευτική θεραπεία.
ε) Αν συνεχίζεται η στηθάγχη και συνυπάρχουν άλλες παθήσεις ή/και αν υπάρχει μικρό προσδόκιμο ζωής.
[>> Σε όσους έχουν προηγούμενη εγχείρηση CABG και χρειάζεται αγγειοπλαστική, προτιμάται η αγγειοπλαστική στην αυτόχθονη στεφανιαία αρτηρία και όχι στο στενωμένο φλεβικό μόσχευμα.
>> Μετά την τοποθέτηση DES 2 (τελευταίας γενιάς Stent) τα επεισόδια (καρδιακός θάνατος + έμφραγμα + επαναγγείωση λόγω ισχαιμίας) είναι:
α) Στον πρώτο χρόνο περίπου 5%.
β) Μετά, μεταξύ μεταξύ 1ου και 5ου χρόνου περίπου 8% (2% ανά έτος).]
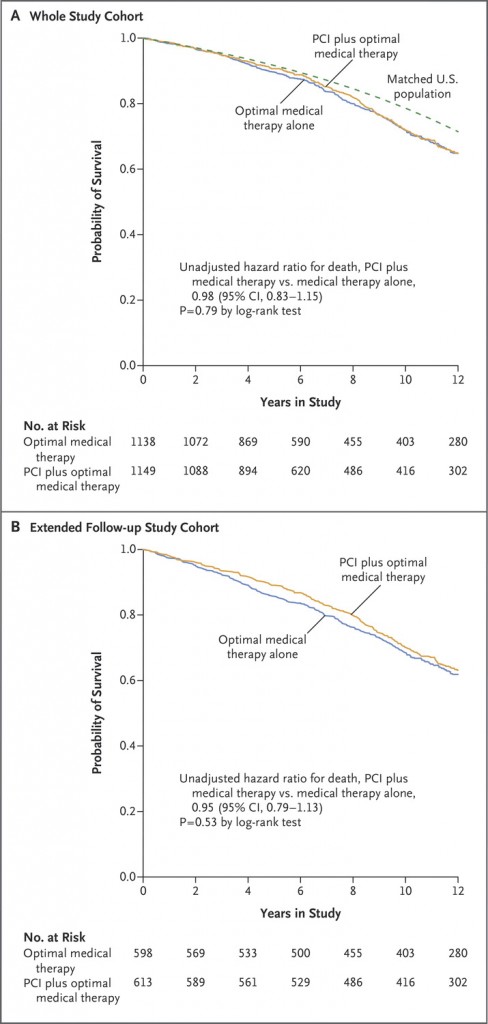
>> Φαίνεται ότι έφτασε το τέλος της επεμβατικής αντιμετώπισης για τους ΠΕΡΙΣΣΟΤΕΡΟΥΣ (που δεν έχουν νόσο στελέχους, δεν έχουν κλάσμα εξωθήσεως < 35-50% και δεν συνεχίζεται η στηθάγχη τους) με σταθερή στεφανιαία νόσο βάσει της μελέτης ISCHEMIA (Φάρμακα μόνο ή Φάρμακα και Stent ή Φάρμακα και Εγχείρηση Bypass).
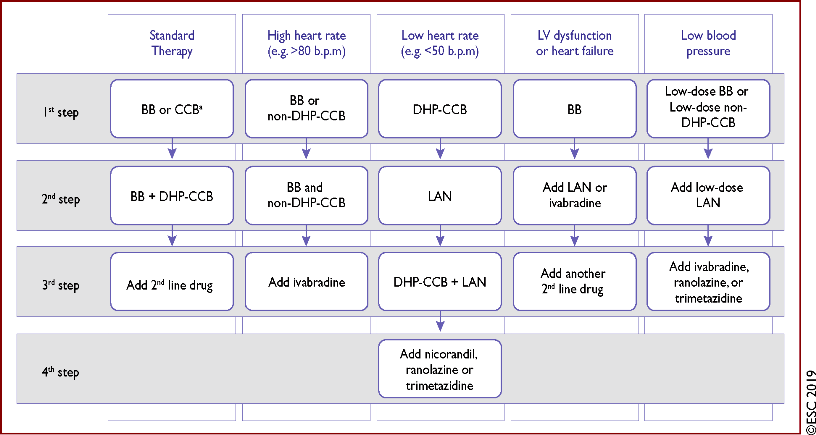
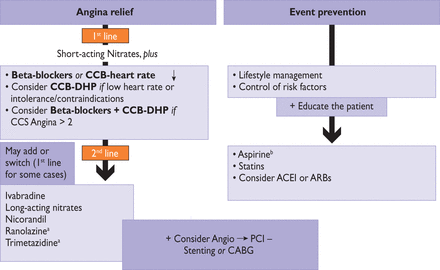
Η ΦΑΡΜΑΚΕΥΤΙΚΗ ΘΕΡΑΠΕΙΑ
Η φαρμακευτική θεραπεία περιλαμβάνει δύο σκέλη, της μειώσεως- εξαλείψεως του στηθαγχικού πόνου και της αποφυγής εμφράγματος και θανάτου.
Α) Για την εξάλειψη του στηθαγχικού πόνου, πρέπει να μειώσουμε την ισχαιμία στο μυ.
Έτσι χορηγούνται φάρμακα 1ης επιλογής και αν η στηθάγχη δεν μειωθεί επαρκώς προστίθενται φάρμακα 2ης επιλογής.
Τα φάρμακα 1ης επιλογής είναι Β-Αναστολείς (ΒΒ) ή Διλτιαζέμη (CCB) (ή Βεραπαμίλη).
Αν η στηθάγχη είναι έντονη, συγχορηγούμε β-Αναστολέα με διυδροπυριδινικό ανταγωνιστή ασβεστίου – DHP-CCB (π.χ. Αμλοδιπίνη).
Τα φάρμακα 2ης επιλογής είναι πρώτα τα Νιτρώδη Μακράς Διαρκείας Δράσεως (LAN) και αργότερα η Ιβαμπραδίνη σε κλάσμα εξωθήσεως < 40% (μειώνει τους παλμούς αν υπάρχει φλεβοκομβικός ρυθμός), η Ρανολαζίνη (κυρίως για Σ. Διαβητικούς), η Νικορανδίλη, η Τριμεταζιδίνη.
Η Ρανολαζίνη στις τελευταίες Ευρωπαϊκές οδηγίες του 2019, εξακολουθεί να θεωρείται 2ης επιλογής φάρμακο, μετά από τα Νιτρώδη μακράς διαρκείας δράσεως.
# Σε κρίση στηθάγχης χορηγείται νιτρώδες ταχείας δράσεως (υπογλώσσιο).
Β) Τα φάρμακα για την αποφυγή εμφράγματος είναι:
α) η Ασπιρίνη (100 mg ημερησίως. Σε ανθρώπους > 70 κιλών ίσως χρειάζεται μεγαλύτερη δόση). Αν υπάρχει δυσανεξία ή αντένδειξη γι’ αυτήν χορηγείται Κλοπιδογρέλη.
[Για τη συγχορήγηση Ασπιρίνης με Κλοπιδογρέλη ή με Τικαγρελόρη δες στο άρθρο η διπλή αντιαιμοπεταλιακή θεραπεία.]
β) Στατίνη με σκοπό την μεγάλη μείωση της LDL χοληστερίνης ώστε να μην αυξάνονται και να σταθεροποιούνται οι αθηρωματικές πλάκες.
γ) Ανταγωνιστής μετατρεπτικού ενζύμου της Αγγειοτασίνης (α- ΜΕΑ, π.χ. Ραμιπρίλη) ιδίως σε συνύπαρξη υπέρτασης, ή Σ. Διαβήτη, ή σε κλάσμα εξωθήσεως < 40%.
[Αν ο α-ΜΕΑ δεν είναι ανεκτός, μπορεί να δοθεί Ανταγωνιστής των υποδοχέων της Αγγειοτασίνης ΙΙ (ARB ή Σαρτάνη π.χ. Iρμπερσαρτάνη.]
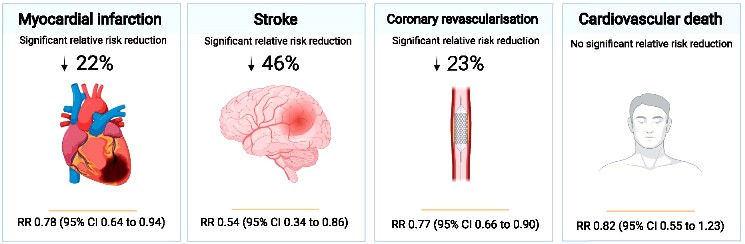
δ) Συνιστάται και η χορήγηση της αντιφλεγμονώδους Κολχικίνης (0.5 mg/1 φορά τη μέρα), για μείωση των εμφραγμάτων (22% σχετική μείωση), της ανάγκης επαναγγείωσης (23% σχετική μείωση) και ισχαιμικού εγκεφαλικού (46% σχετική μείωση) παρ’ όλο που η συνολική θνητότητα δεν μειώνεται.
https://academic.oup.com/eurheartj/article/42/28/2765/6188997
ΛΕΠΤΟΜΕΡΩΣ
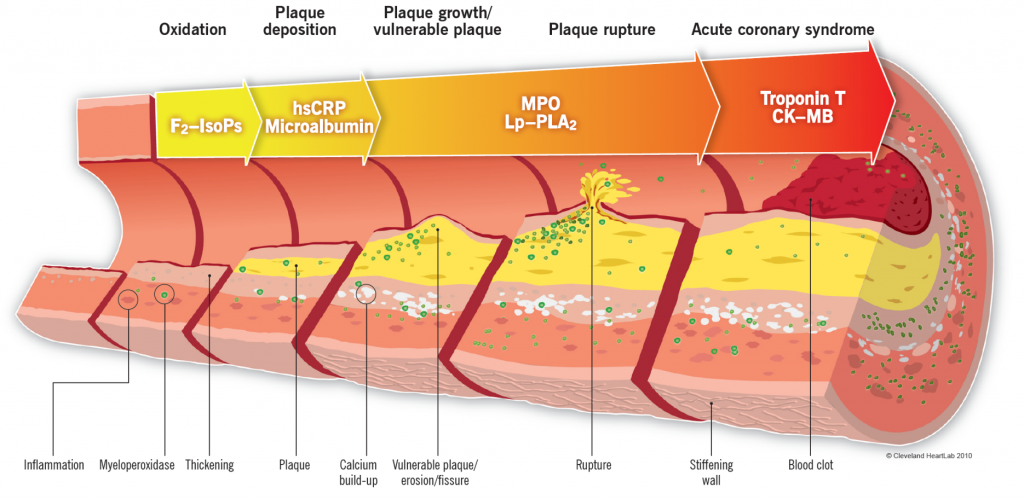
Η ΔΗΜΙΟΥΡΓΙΑ ΤΗΣ ΣΤΕΦΑΝΙΑΙΑΣ ΝΟΣΟΥ
Η στεφανιαία νόσος (Σ.Ν.), δηλαδή η δημιουργία αθηροσκληρωτικών πλακών, στις στεφανιαίες αρτηρίες οφείλεται στην φλεγμονή που προκαλεί η είσοδος LDL Χοληστερίνης αμέσως κάτω από το ενδοθήλιο και η μετατροπή της τοπικά, σε οξειδωμένη LDL (ox-LDL).
Στη δημιουργία των αθηροσκληρωτικών πλακών, εκτός από την αυξημένη LDL Χοληστερίνη, συμμετέχει και η βλάβη του ενδοθηλίου από στροβιλώδη ροή (σε διχασμούς κλπ.) και από τους άλλους παράγοντες κινδύνου όπως το Κάπνισμα, η Υπέρταση, ο Σ. Διαβήτης κ.λ.π..
Επιπλέον παράγοντες κινδύνου της Σ.Ν. είναι η μεγάλη ηλικία και τα γονίδια από τους προγόνους.
[Η οx–LDL θεωρείται από τον οργανισμό βλαβερή ουσία που πρέπει να καταπολεμηθεί- εξουδετερωθεί.
Έτσι επιστρατεύονται μονοκύτταρα από το αίμα που μετατρέπονται σε Μακροφάγα Μ1 κύτταρα για να εξουδετερώσουν την ox-LDL “τρώγοντας” την. Όταν τα Μακροφάγα φορτωθούν με πολύ Χοληστερίνη μετατρέπονται σε αφρώδη κύτταρα.]
Το μέγεθος των αθηροσκληρωτικών πλακών αυξάνεται, αν ο μηχανισμός της αντίστροφης μεταφοράς χοληστερίνης (δηλαδή η δημιουργία της HDL χοληστερίνης) υπολειτουργεί ή αν συνεχίζεται η είσοδος LDL χοληστερίνης ή αν συνεχίζεται η βλάβη του ενδοθηλίου (π.χ. Κάπνισμα) ή αν αυτό-διαιωνίζεται η φλεγμονή από τα αμυντικά κύτταρα του οργανισμού.
ΟΙ ΣΗΜΑΝΤΙΚΕΣ ΣΤΕΝΩΣΕΙΣ ΚΑΙ ΤΑ ΣΥΜΠΤΩΜΑΤΑ
Αιμοδυναμικά Σημαντικές στενώσεις είναι:
α) Η μεγαλύτερη από το 70% του αυλού
β) Η στένωση από 40 ως 70% όπου είναι μειωμένη η ροή μετά τη στένωση περισσότερο από 20% συγκριτικά με τη ροή πριν την στένωση (FFR <0.8)
γ) Η μεγαλύτερη από το 50% του αυλού στο στέλεχος.
Οι Σημαντικές στενώσεις μπορεί να δημιουργούν συμπτώματα λόγω ισχαιμίας (η προσφορά αίματος και οξυγόνου μετά από τη στένωση είναι μικρότερη από τις ανάγκες του μυοκαρδίου σε αυτά).
Τα συμπτώματα μπορεί να είναι σταθερός προβλέψιμος στηθαγχικός πόνος, (συνήθως οπισθοστερνικός, που εμφανίζεται σε σωματική κόπωση ή ψυχική καταπόνηση και διαρκεί για λίγα λεπτά), ή δύσπνοια ή εξάντληση, ή αίσθημα παλμών, ή συγκοπτικό επεισόδιο, χωρίς πόνο (ισοδύναμα στηθάγχης), ή μπορεί να μην υπάρχει κανένα σύμπτωμα για αρκετό καιρό και μετά ξαφνικά, να εκδηλωθεί σαν οξύ στεφανιαίο σύνδρομο από ρήξη της πλάκας και δημιουργία θρόμβου πάνω σ’ αυτήν (έμφραγμα STEMI, ή NSTEMI, ή ασταθής στηθάγχη) ή και θάνατος.
Βέβαια ρήξη της στεφανιαίας πλάκας και η δημιουργία θρόμβου (οξύ στεφανιαίο σύνδρομο) που προκαλεί έμφραγμα μπορεί να συμβεί και χωρίς να είναι αιμοδυναμικά σημαντική η στένωση.
Με τον όρο σταθερή στεφανιαία νόσος εννοούμε όλες τις πιο πάνω περιπτώσεις, εκτός του οξέως στεφανιαίου συνδρόμου.
ΜΕΤΑ ΤΗΝ ΔΙΑΓΝΩΣΗ ΤΗΣ ΣΤΕΦΑΝΙΑΙΑΣ ΝΟΣΟΥ
Αφού βεβαιώσουμε την ύπαρξη Σ.Ν, με σιγουριά μεγαλύτερη από 85% με τις μη επεμβατικές μεθόδους (αποδεκτός βαθμός αβεβαιότητος για την Ιατρική επιστήμη):
α) ξεκινούμε φαρμακευτική θεραπεία, αλλαγή τρόπου ζωής και καταπολέμηση των παραγόντων κινδύνου (διακοπή καπνίσματος, βάδισμα, μείωση λήψης κεκορεσμένων και trans λιπαρών, μείωση λήψης χοληστερίνης κλπ).
β) Επίσης πρέπει να εκτιμήσουμε – υπολογίσουμε τον ετήσιο κίνδυνο θανάτου του ασθενούς και
γ) επιπλέον να αποφασίσουμε αν χρειάζεται να διενεργηθεί κλασική στεφανιογραφία.
Η ΘΕΡΑΠΕΙΑ ΤΗΣ ΣΤΑΘΕΡΗΣ Σ.Ν.
Η θεραπεία της σταθερής χρόνιας Σ.Ν. αποσκοπεί αφ’ ενός στην βελτίωση της πρόγνωσης – παράτασης της ζωής, μειώνοντας το έμφραγμα και τον θάνατο και αφ’ ετέρου στη μείωση του στηθαγχικού πόνου, άρα στην καλύτερη ποιότητα ζωής.
Η θεραπεία περιλαμβάνει φάρμακα και όπου χρειάζεται επαναγγείωση, δηλαδή εγχείρηση by- pass ή αγγειοπλαστική.
Η φαρμακευτική θεραπεία περιλαμβάνει δύο σκέλη, της μειώσεως- εξαλείψεως του στηθαγχικού πόνου και της αποφυγής εμφράγματος και θανάτου.
Για την εξάλειψη του στηθαγχικού πόνου, πρέπει να μειώσουμε την ισχαιμία του μυός, αφ’ ενός μειώνοντας τις ανάγκες του μυοκαρδίου σε αίμα, αφ’ ετέρου αυξάνοντας την προσφορά αίματος μετά την στένωση.
Έτσι χορηγούμε φάρμακα 1ης επιλογής και αν η στηθάγχη δεν μειωθεί επαρκώς προσθέτουμε φάρμακα 2ης επιλογής. Αν υπάρχουν αντενδείξεις ή παρενέργειες σε όλα τα φάρμακα 1ης επιλογής χορηγούμε τα φάρμακα 2ης επιλογής.
Τα φάρμακα 1ης επιλογής είναι τα νιτρώδη ταχείας δράσεως (υπογλώσσια) συν β-Αναστολείς ή Διλτιαζέμη (ή Βεραπαμίλη).
Αν οι παλμοί είναι χαμηλοί μπορούμε να χορηγήσουμε διυδροπυριδινικούς ανταγωνιστές ασβεστίου (π.χ. αμλοδιπίνη).
Αν η στηθάγχη είναι έντονη, συγχορηγούμε β-Αναστολέα με διυδροπυριδινικό ανταγωνιστή ασβεστίου.
Τα φάρμακα 2ης επιλογής είναι τα νιτρώδη μακράς διαρκείας δράσεως, η Ιβαμπραδίνη (μειώνει τους παλμούς αν υπάρχει φλεβοκομβικός ρυθμός), η Νικορανδίλη, η Τριμεταζιδίνη και η Ρανολαζίνη (κυρίως για Σ. Διαβητικούς).
Η Ρανολαζίνη πρόσφατα αναβαθμίστηκε από τις τελευταίες Αμερικανικές οδηγίες, αλλά στις τελευταίες Ευρωπαϊκές οδηγίες του 2019, εξακολουθεί να θεωρείται 2ης επιλογής φάρμακο, μετά από Νιτρώδη μακράς διαρκείας δράσεως ή LAN.
Τα φάρμακα για την αποφυγή εμφράγματος είναι:
α) η Ασπιρίνη (αντιαιμοπεταλιακό φάρμακο που μειώνει την πιθανότητα δημιουργίας θρόμβου και εμφράγματος σε περίπτωση που ραγεί η αθηροσληρωτική πλάκα). Αν υπάρχει δυσανεξία ή αντένδειξη γι’ αυτήν χορηγείται Κλοπιδογρέλη.
{Για τη συγχορήγηση Ασπιρίνης με Κλοπιδογρέλη ή με Τικαγρελόρη (νεώτερος, ισχυρότερος, ανταγωνιστής των ADP υποδοχέων των αιμοπεταλίων) δες στο άρθρο η διπλή αντιαιμοπεταλιακή θεραπεία.}
β) Στατίνη με σκοπό την μεγάλη μείωση της LDL χοληστερίνης ώστε να μην αυξάνονται οι αθηροσκληρωτικές πλάκες και
γ) Ανταγωνιστής μετατρεπτικού ενζύμου της Αγγειοτασίνης (α- ΜΕΑ, π.χ. Ραμιπρίλη) ιδίως σε συνύπαρξη υπέρτασης, ή Σ. Διαβήτου, ή κλάσματος εξωθήσεως μικρότερου από 40%. Αν ο α-ΜΕΑ δεν είναι ανεκτός, μπορεί να δοθεί Ανταγωνιστής των υποδοχέων της Αγγειοτασίνης ΙΙ (ARB-Σαρτάνη π.χ. Iρμπερσαρτάνη), αν και δεν υπάρχουν μελέτες για το ενδεχόμενο κλινικό τους όφελος στην χρόνια σταθερή Σ.Ν..
δ) Φαίνεται όμως ότι θα αρχίσουμε σύντομα να χρησιμοποιούμε και ορισμένα αντιφλεγμονώδη φάρμακα (ενδεχομένως Κολχικίνη), ιδίως σε αυτούς που παρ’ όλη την μεγάλη μείωση της LDL χοληστερίνης στο αίμα (π.χ. 40-50 mg/dL) συνεχίζουν να εξελίσσουν αθηρωματικές πλάκες και επιπλέον ο δείκτης φλεγμονής CRP, είναι πάνω από 2 mg/L.
Ο ΥΠΟΛΟΓΙΣΜΟΣ ΤΟΥ ΚΙΝΔΥΝΟΥ ΘΑΝΑΤΟΥ –
Η ΠΡΟΓΝΩΣΗ ΤΗΣ ΣΤΕΦΑΝΙΑΙΑΣ ΝΟΣΟΥ
Η πρόγνωση της Σ.Ν., συνδέεται με τον ετήσιο κίνδυνο θανάτου από αυτήν. Αυτός μπορεί να είναι ψηλός-μεγαλύτερος από 3%, χαμηλός-μικρότερος από 1% και ενδιάμεσος μεταξύ 1 και 3%.
Ο υπολογισμός του ετησίου κινδύνου θανάτου, βοηθά κυρίως στην ανεύρεση όσων θα ωφεληθούν με παράταση ζωής, από εγχείρηση by- pass.
Η πρόγνωση της σταθερής Σ.Ν. εξαρτάται:
α) Από κλινικούς παράγοντες, με κυριότερο τη βαρύτητα της στηθάγχης. Επίσης από τη συνύπαρξη άλλων επιβαρυντικών παραγόντων όπως σακχαρώδους διαβήτη κλπ.
β) Από τη λειτουργικότητα της αριστερής κοιλίας (Α.Κ.) της καρδιάς, δηλαδή το κλάσμα εξωθήσεως (η συσταλτικότητα της Α.Κ. / Φυσιολογικό > 50%). Όσο μικρότερο αυτό, τόσο μειώνεται η επιβίωση. Αυτό υπολογίζεται με υπερηχοκαρδιογράφημα.
γ) Από τον βαθμό-έκταση της ισχαιμίας σε εξετάσεις κοπώσεως είτε με ΗΚΓφημα, είτε με σπινθηρογράφημα μυοκαρδίου.
Η εκτεταμένη-έντονη ισχαιμία μαζί με το μειωμένο κλάσμα εξωθήσεως, είναι τα ισχυρότερα ευρήματα που προβλέπουν μειωμένη επιβίωση.
δ) Από την ανατομία των στεφανιαίων αρτηριών, (Σ.Α.) δηλαδή το βαθμό στενώσεως, το σημείο στενώσεως του αυλού και αν υπάρχει στένωση σε μία σε δύο ή και στις τρείς στεφανιαίες αρτηρίες ή στο στέλεχος (ο κοινός κορμός από όπου εκφύονται η περισπωμένη και η προσθία κατιούσα Σ.Α.).
Η ανατομία των στεφανιαίων αρτηριών θα αξιολογηθεί με αξονική στεφανιογραφία (CCTA) για τον σκοπό της εκτίμησης του ετησίου κινδύνου θανάτου και δεν θα χρειαστεί η κλασική στεφανιογραφία για αυτήν την εκτίμηση.
Ακόμη ακριβέστερη εκτίμηση της σημασίας της στένωσης (ιδίως σε στενώσεις 40-70%) προσφέρει ο συνυπολογισμός της λειτουργικής μέγιστης ροής FFR-ct μετά από τη στένωση. Αν αυτή ξεπερνά το 0.8 (80%), συγκρινόμενη με τη ροή πριν τη στένωση, η στένωση δεν θεωρείται σημαντική.
* Ο Κίνδυνος θανάτου ή εμφράγματος είναι >3%/έτος, σε:
Σε ηρεμία LVEF <35% / >10% ισχαιμία σε σπινθηρογράφημα ηρεμίας (χωρίς να υπάρχει προηγούμενο έμφραγμα) / έντονη (>2 mm)πτώση ST στο πρώτο 6λεπτο ή να επιμένει και στην ηρεμία / ισχαιμία >10% σε σπινθηρογράφημα κοπώσεως ή ισχαιμία από διαφορετικές αρτηρίες ή διάταση της αριστερής κοιλίας / Ασβέστιο >400 μονάδες Agatston / >70% στενώσεις σε πολλές στεφανιαίες ή >50% στο στέλεχος σε Αξονική στεφανιογραφία κλπ.
* Ο Κίνδυνος θανάτου ή εμφράγματος είναι 1-3%/έτος σε:
Το LVEF 35% – 49% στην ηρεμία / ισχαιμία ηρεμίας 5-10% σε σπινθηρογράφημα (χωρίς να υπάρχει προηγούμενο έμφραγμα) / σε κόπωση >1mm πτώση του SΤ μαζί με συμπτώματα / / ισχαιμία 5-10% σε σπινθηρογράφημα κοπώσεως ή ισχαιμία από 1 αρτηρία / Ασβέστιο 100-400 μονάδες Agatston / >70% στένωση σε 1 αρτηρία ή 50-70% σε πολλές στεφανιαίες αρτηρίες σε Αξονική στεφανιογραφία κλπ
ΠΟΤΕ ΘΑ ΓΙΝΕΙ ΚΛΑΣΙΚΗ ΣΤΕΦΑΝΙΟΓΡΑΦΙΑ
Κλασική στεφανιογραφία θα χρειαστεί να διενεργηθεί
α) αν ο κίνδυνος θανάτου είναι μεγαλύτερος από 3% ανά έτος (με σκοπό την επαναγγείωση όπου χρειάζεται-ταιριάζει), ή
β) αν ο ετήσιος κίνδυνος θανάτου είναι μεταξύ 1% και 3% και εξακολουθεί να επιμένει έντονη σταθερή στηθάγχη, παρά τη βέλτιστη φαρμακευτική θεραπεία.
γ) Επίσης θα διενεργηθεί κλασική στεφανιογραφία εξ’ αρχής, αν το κλάσμα εξωθήσεως είναι μικρότερο από 50% και συνυπάρχει στηθάγχη.
δ) Επιπλέον θα διενεργηθεί αυτή, αν με τα αποτελέσματα των μη επεμβατικών διαγνωστικών εξετάσεων, δεν υπάρχει σαφής διάγνωση.
ε) Επίσης είναι λογικό να διενεργηθεί σε ανθρώπους με υποψία σταθερής στεφανιαίας νόσου που τα κλινικά χαρακτηριστικά τους και τα ευρήματα της δοκιμασίας κοπώσεως δείχνουν μεγάλη πιθανότητα για βαρειά στεφανιαία νόσο και που είναι υποψήφιοι για επαναγγείωση.
ΟΛΕΣ ΟΙ ΣΤΕΝΩΣΕΙΣ ΕΧΟΥΝ ΤΗΝ ΙΔΙΑ ΣΗΜΑΣΙΑ ?
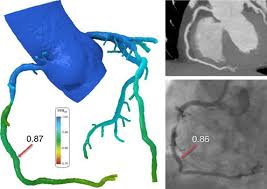
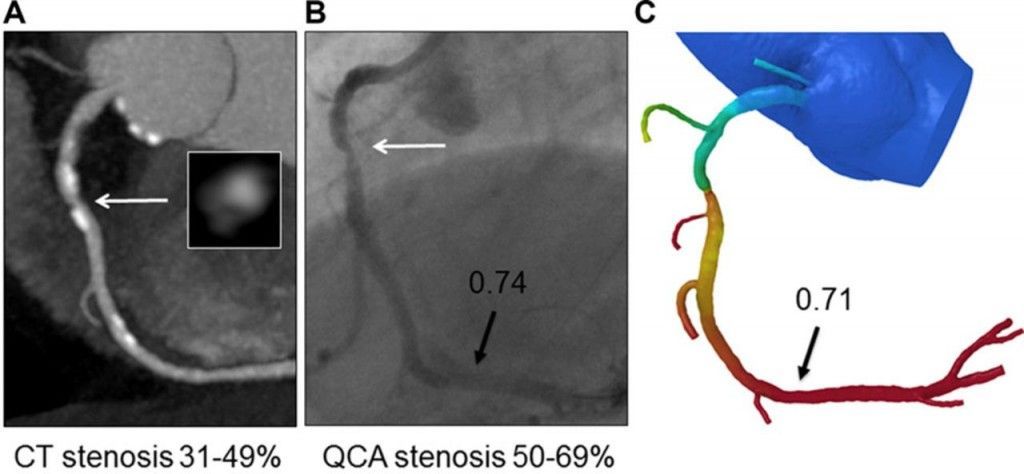
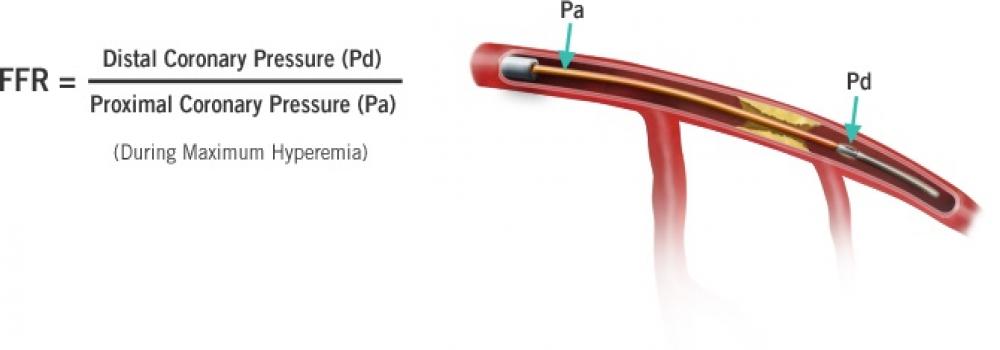
Όμως είναι καλύτερα να γνωρίζουμε την ακριβή ισχαιμία που προκαλεί κάθε στένωση, ιδίως σε ενδιάμεσες στενώσεις. Αυτή υπολογίζεται με τo FFR (Fractional flow reserve).
Υπ’ όψιν ότι το 1/3 μόνο από τις στενώσεις μεταξύ 50% και 70% έχει FFR μικρότερο από 80%.
FFR μικρότερο από 80% (< 0.81) σημαίνει ότι: Η μείωση της πίεσης (άρα ροής) μετά τη στένωση είναι μεγαλύτερη από 20%, συγκρινόμενη με τη πίεση πριν τη στένωση σε συνθήκες μέγιστης υπεραιμίας.
Αντί για το FFR που απαιτεί χορήγηση Αδενοσίνης, μπορεί να χρησιμοποιηθεί το iFR (instant wave-free ratio) (παθολογική τιμή < 0.9).
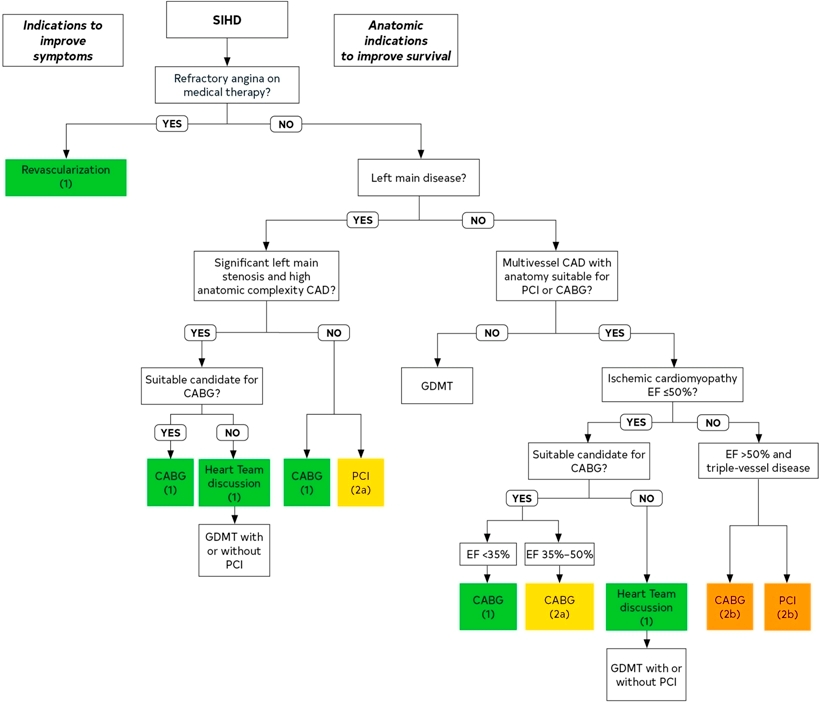
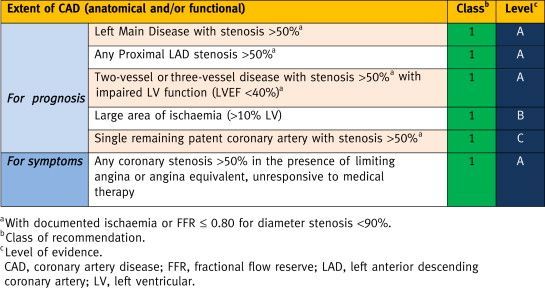
Στο πιο πάνω σχήμα φαίνεται οι ενδείξεις επαναγγείωσης για καλύτερη πρόγνωση ή για μείωση στηθαγχικών συμπτωμάτων σε σταθερή στεφανιαία νόσο ή σιωπηλή ισχαιμία. Στις οδηγίες του 2018 προστέθηκε όπου αναφέρει a: ή iFR <0.9 και το LVEF έγινε <35%.
https://academic.oup.com/eurheartj/advance-article/doi/10.1093/eurheartj/ehy394/5079120#120445278
Η ΒΑΡΥΤΗΤΑ ΤΩΝ ΣΤΕΝΩΣΕΩΝ ΚΑΙ Ο ΚΙΝΔΥΝΟΣ ΤΗΣ ΕΓΧΕΙΡΗΣΗΣ
Μετά τη διενέργεια της κλασικής στεφανιογραφίας, θα υπολογίσουμε την έκταση (ανατομική βαρύτητα συν πολυπλοκότητα) της στεφανιαίας νόσου με το SYNTAX score Ι και το SYNTAX score II και τον εγχειρητικό κίνδυνο θανάτου με το STS score ή το νέο EuroSCORE ΙΙ.
ΠΡΟΤΙΜΟΤΕΡΗ Η ΕΓΧΕΙΡΗΣΗ ή ΤΟ STENT (για επαναγγείωση) ή τα φάρμακα;
Η απόφαση για επαναγγείωση θα ληφθεί με γνώμονα την παράταση ζωής ή/και εξάλειψη του στηθαγχικού πόνου, αν υπάρχουν σημαντικές στενώσεις που προκαλούν έντονη ισχαιμία.
Όσο αυξάνεται η έκταση-βαρύτητα της Σ.Ν. τόσο συστήνεται η διενέργεια εγχειρήσεως by-pass, λόγω της παρατάσεως ζωής και της μειώσεως των μειζόνων καρδιαγγειακών συμβαμάτων (MACCE) που προσφέρει αυτή.
Η αγγειοπλαστική μπορεί να διενεργηθεί, εφ’ όσον εξακολουθεί η στηθάγχη παρά τη βέλτιστη φαρμακευτική θεραπεία για να σταματήσει ο στηθαγχικός πόνος, (ιδίως σε αυξημένο κίνδυνο εγχειρητικού θανάτου ή σε αντένδειξη για εγχείρηση, όπως και σε ηλικιωμένους πάνω από 80 ετών).
Yπ’ όψιν ότι με την αγγειοπλαστική υπάρχει αυξημένη πιθανότητα ανάγκης νέας επαναγγείωσης (νέα αγγειοπλαστική ή εγχείρηση bypass).
Τοποθέτηση Stent θα γίνει:
α) Μόνο όπου δεν χρειάζεται εγχείρηση (δες πιο πάνω) και επιπλέον συνεχίζεται η στηθάγχη, παρ’ όλη τη βέλτιστη Φαρμακευτική θεραπεία.
Το όφελος αφορά μόνο την εξάλειψη της στηθάγχης. Παράταση ζωής δεν υπάρχει. (Μελέτη Courage).
Η μελέτη Courage έδειξε ότι σε ασθενείς με σταθερή στεφανιαία νόσο και σταθερή στηθάγχη (μετά από παρακολούθηση ακόμη και 15 ετών) ότι η αγγειοπλαστική με stent ΔΕΝ μειώνει τους θανάτους, ούτε το οξύ έμφραγμα, συγκρινόμενη με την βέλτιστη φαρμακευτική θεραπεία, σε καμιά υποομάδα (βαριά ή ελαφριά).
http://www.nejm.org/doi/full/10.1056/NEJMoa1505532#t=article
https://www.youtube.com/watch?v=5DXhJfsP6dc
Μια ακόμη μελέτη η FAME 2 ανακοινώθηκε πρόσφατα (2/11/2017), όπου διενεργήθηκε αγγειοπλαστική με stents τελευταίας γενιάς (DES 2ης γενιάς) και μόνο όπου το FFR ήταν λιγότερο από 80% (447 ασθενείς). Αυτή έδειξε ότι στα 3 χρόνια οι θάνατοι και τα εμφράγματα ΔΕΝ ήταν στατιστικά σημαντικά λιγότερα, συγκριτικά με τη Φαρμακευτική θεραπεία μόνη της (441 ασθενείς).
(FFR μικρότερο από 80% σημαίνει ότι: Η μείωση της πίεσης μετά τη στένωση είναι μεγαλύτερη από 20%, συγκρινόμενη με την πίεση πριν τη στένωση).
http://circ.ahajournals.org/content/early/2017/10/31/CIRCULATIONAHA.117.031907
Δηλαδή όσον αφορά τα εμφράγματα και τους θανάτους, επιβεβαίωσε τη μελέτη Courage.
[Πριν μερικές μέρες ήρθε μια άλλη μελέτη από το Imperial College στο Λονδίνο, η ORBITA, να ταράξει τα νερά. Αυτή έδειξε ότι η αγγειοπλαστική με stent, πιθανώς δρα με την ιδέα. Δεν προσέφερε περισσότερο όφελος στον χρόνο βαδίσματος και στη στηθάγχη, συγκριτικά με ψευδοεπέμβαση.]
β) Σε νόσο του στελέχους, αντί της εγχείρησης αν ο κίνδυνος χειρουργικής θνητότητας είναι > 5% και αν δεν υπάρχουν πολύπλοκες στενώσεις .
γ) Όταν ο ασθενής δεν θέλει την Εγχείρηση, αλλά επιθυμεί stent, αφού του εξηγηθεί ότι ΔΕΝ υπάρχει όφελος παράτασης ζωής με τα Stents, συγκριτικά με την Φαρμακευτική θεραπεία.
### Πάντως λαμβάνοντας υπ’ όψιν ότι οι περισσότερες περιπτώσεις Εμφράγματος και/ή Καρδιακού θανάτου προέρχονται από ελαφρές στενώσεις όπου δεν τοποθετείται stent, είναι αμφίβολο ότι τα 2ης γενιάς, DES προσφέρουν περισσότερη επιβίωση συγκριτικά με τη βέλτιστη φαρμακευτική θεραπεία.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5545795/
Όμως φαίνεται ότι μάλλον έφτασε το τέλος της επεμβατικής αντιμετώπισης για τους ΠΕΡΙΣΣΟΤΕΡΟΥΣ (που δεν έχουν νόσο στελέχους, δεν έχουν κλάσμα εξωθήσεως < 35% και δεν συνεχίζεται η στηθάγχη τους) με σταθερή στεφανιαία νόσο βάσει της μελέτης ISCHEMIA (Φάρμακα μόνο ή Φάρμακα και Stent ή Φάρμακα και Εγχείρηση Bypass).
Πάντα η εγχείρηση by-pass θα προσφέρει μεγαλύτερη προστασία στον ασθενή γιατί 1) προσφέρει επιπλέον αίμα στο μυοκάρδιο και 2) ακόμη και αν μελλοντικά σχηματισθούν νέες ή επιδεινωθούν οι υπάρχουσες στενώσεις πριν την ένωση των παρακαμπτηρίων μοσχευμάτων, θα λειτουργούν τα μοσχεύματα, προσφέροντας αίμα μετά τις στενώσεις ή αποφράξεις, που θα επιτρέπει στην καρδιά να επιβιώσει και να λειτουργεί.
ΕΓΧΕΙΡΗΣΗ OFF-PUMP ή ON PUMP
Η εγχείρηση by-pass μερικές φορές γίνεται off-pump (χωρίς εξωσωματική κυκλοφορία), με πάλλουσα καρδιά. Αυτή δεν προσφέρει όφελος στη μείωση του θανάτου περιεγχειρητικά, αυξάνει δε την ανάγκη για επαναγγείωση αργότερα, σύμφωνα με τις τυχαιοποιημένες μελέτες.
Η off-pump εγχείρηση μειώνει ελαφρώς τα εμβολικά εγκεφαλικά αλλά δυστυχώς συνήθως οι καρδιοχειρούργοι δεν τοποθετούν παρακαμπτήριο μόσχευμα σε όλες τις αρτηρίες που έχουν σημαντική στένωση, λόγω φόρτου εργασίας.
Έτσι μακροχρόνια μπορεί να συμβεί έμφραγμα (ή και θάνατος από αυτό) στην αρτηρία που δεν τοποθετήθηκε μόσχευμα, ή να χρειαστεί να τοποθετηθεί stent σ’ αυτήν.
Πάντως τα 5ετή αποτελέσματα της μελέτης CORONARY, όπου συγκρίνονται η off-pump και η on-pump εγχείρηση δεν έδειξαν καμία διαφορά μεταξύ των δυο εγχειρήσεων.
http://www.nejm.org/doi/full/10.1056/NEJMoa1601564#t=article
Αντίθετα στη μελέτη ROOBY-FS, τα 5ετή αποτελέσματα έδειξαν 3.3% σε απόλυτες τιμές, αύξηση των θανάτων με την off-pump εγχείρηση (συγκριτικά με την on-pump).
http://www.nejm.org/doi/full/10.1056/NEJMoa1614341?query=featured_home
Μια νέα μελέτη έδειξε ότι όσοι υποβλήθηκαν σε εγχείρηση bypass με πάλλουσα καρδιά (off-pump) είχαν μεγαλύτερη θνητότητα στα 10 χρόνια (33.4% vs 29.6%) συγκριτικά με όσους χειρουργήθηκαν με εξωσωματική κυκλοφορία (on- pump).
Στην περίπτωση της off-pump εγχείρησης είχαν τοποθετηθεί λιγότερα μοσχεύματα (ατελής επαναγγείωση) συγκριτικά με την on- pump εγχείρηση (15.7% vs. 8.8%).
(Και οι δύο διενεργήθηκαν από τους καλύτερους καρδιοχειρούργους με >100 εγχειρήσεις στο ιστορικό τους).
http://www.onlinejacc.org/content/72/13/1478
Έτσι ίσως η off-pump εγχείρηση bypass πρέπει να χρησιμοποιείται σε όσους έχουν πολύ εύθραυστη την αορτή (π.χ. με πολύ ασβέστωση) ή σε όσους είναι πολύ ηλικιωμένοι με εύθραυστη υγεία ή αν δεν υπάρχουν στενώσεις και στις τρεις στεφανιαίες αρτηρίες, από άκρως εξειδικευμένο καρδιοχειρουργό, λόγω της δυσκολίας να εργασθεί αυτός σε πάλλουσα καρδιά.
ΜΟΣΧΕΥΜΑΤΑ ΣΕ ΕΓΧΕΙΡΗΣΗ BYPASS
Σε εγχείρηση by-pass προτιμώνται σαν παρακαμπτήρια μοσχεύματα αρτηρίες, με την εξής σειρά προτίμησης:
α) η αριστερή έσω μαστική αρτηρία (LIMA),
β) η δεξιά έσω μαστική αρτηρία (RIMA) και
γ) η κερκιδική αρτηρία
Οι έσω μαστικές αρτηρίες αποχωρίζονται από το οστό του στέρνου και ενώνονται στις στεφανιαίες αρτηρίες, μετά την αθηροσκληρωτική στένωση.
Έχει βρεθεί ότι σε βάθος χρόνου τα φλεβικά μοσχεύματα (SVG) παραμένουν λιγότερο βατά.
15 χρόνια μετά την εγχείρηση εξακολουθεί να είναι βατό το 88-90% των μοσχευμάτων της αριστερής έσω μαστικής αρτηρίας και μόνο το 32% των φλεβικών μοσχευμάτων (SVG).
Η RIMA παρουσιάζει ίδια ποσοστά βατότητας με τη LIMA.
Η κερκιδική αρτηρία, υπερέχει (κυρίως ως προς την ανάγκη νέας επαναγγείωσης και εμφράγματος) των SVG στην 5ετία.
Πρόσφατα, βρέθηκε ότι 1 χρόνο μετά από εγχείρηση Bypass η χορήγηση Ασπιρίνης και Ticagrelor (Brilique) είναι καλύτερη από την Ασπιρίνη μόνη της για τα φλεβικά μοσχεύματα. [Αύξηση βατότητας κατά 12.2% (88.7% vs 76.5%). Μεγάλη αιμορραγία συνέβη σε 0.62% στο συνδυασμό, συγκριτικά με 0 στους 485 στην Ασπιρίνη μόνη της.]
EΠΙΛΟΓΟΣ
Πολλά θέματα έχουν ξεκαθαριστεί όσον αφορά τη θεραπεία της σταθερής Σ.Ν. και πολλά μένει να ξεκαθαριστούν.
Η Ιατρική επιστήμη προχωρά, νέες μέθοδοι, υλικά και φάρμακα ανακαλύπτονται, μένει όμως να δοκιμαστούν σε βάθος χρόνου, σε τυχαιοποιημένες, πολυκεντρικές μελέτες με μεγάλο αριθμό ασθενών για να αξιολογηθούν επακριβώς τα οφέλη και οι ζημίες κάθε μεθόδου.
Όμως φαίνεται ότι μάλλον έφτασε το τέλος της επεμβατικής αντιμετώπισης για τους ΠΕΡΙΣΣΟΤΕΡΟΥΣ (που δεν έχουν νόσο στελέχους, δεν έχουν κλάσμα εξωθήσεως < 35% και δεν συνεχίζεται η στηθάγχη τους) με σταθερή στεφανιαία νόσο βάσει της μελέτης ISCHEMIA (Φάρμακα μόνο ή Φάρμακα και Stent ή Φάρμακα και Εγχείρηση Bypass).
Η καλύτερη θεραπεία είναι η πρόληψη, γι’ αυτό δεν καπνίζουμε, τρώμε λίγο και ποιοτικό φαγητό και περπατούμε πολύ.
Για τη διάγνωση της σταθερής στεφανιαίας νόσου πατήστε εδώ.
BIBΛΙΟΓΡΑΦΙΑ
https://academic.oup.com/eurheartj/advance-article/doi/10.1093/eurheartj/ehz425/5556137
https://academic.oup.com/eurheartj/advance-article/doi/10.1093/eurheartj/ehy394/5079120#120445278
2013 ESC guidelines on the management of stable C.A.D.