ΤΡΟΦΟΒΛΑΣΤΙΚΗ ΝΟΣΟΣ ΤΗΣ ΚΥΗΣΗΣ – ΜΥΛΗ ΚΥΗΣΗ – ΧΟΡΙΟΚΑΡΚΙΝΩΜΑ
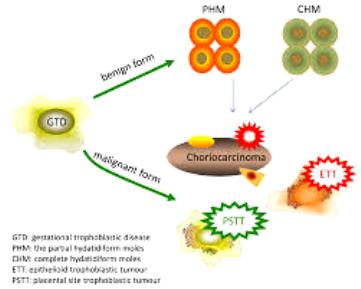
Η τροφοβλαστική νόσος της κύησης (Gestational trophoblastic disease ή GTD) προέρχεται από παθολογικό πολλαπλασιασμό των τροφοβλαστικών κυττάρων και περιλαμβάνει καλοήθεις και κακοήθεις όγκους. Σ’ αυτήν δεν μπορεί να εξελιχθεί έμβρυο και η κύηση σταματά.
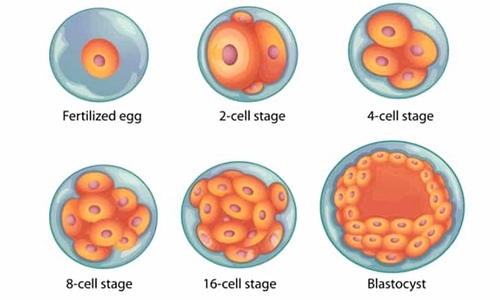
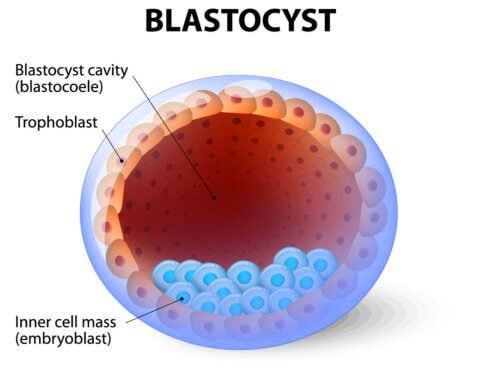
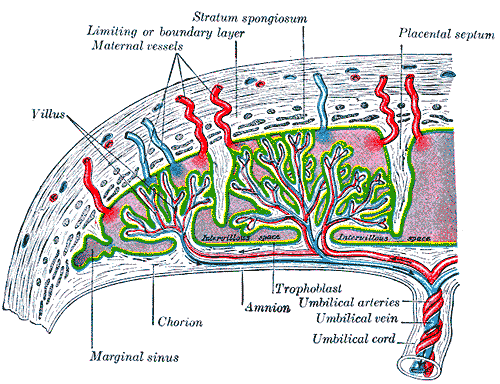
[Το γονιμοποιημένο ωάριο από το σπερματοζωάριο (ζυγώτης), αφού διαιρεθεί πολλές φορές, καταλήγει την 5η μέρα σε μια σφαιρική κατασκευή που ονομάζεται βλαστοκύστη.
Αυτή εξωτερικά αποτελείται από τα (διαφοροποιημένα) τροφοβλαστικά κύτταρα ενώ εσωτερικά είναι τα κύτταρα που θα δημιουργήσουν το έμβρυο.
Τα τροφοβλαστικά κύτταρα παράγουν την ορμόνη Χοριακή Γοναδοτροπίνη (hCG) που βοηθά να εγκατασταθεί η βλαστοκύστη στο ενδομήτριο χωρίς να της επιτεθούν τα κύτταρα του ανοσοποιητικού συστήματος.
Αργότερα τα τροφοβλαστικά κύτταρα γίνονται μέρος του πλακούντα (μαζί με το ενδομήτριο) και βοηθούν το έμβρυο στην πρόσληψη θρεπτικών ουσιών και Οξυγόνου από το αίμα της μητέρας.]
>> Η τροφοβλαστική νεοπλασία της κύησης (gestational trophoblastic neoplasia ή GTN) είναι μια ομάδα σπάνιων καρκίνων (< 1% των γυναικολογικών καρκίνων) από κακοήθη εξαλλαγή των τροφοβλαστικών κυττάρων του πλακούντα.
Η τροφοβλαστική νεοπλασία της κύησης εμφανίζεται περίπου σε 1/25.000 κυήσεις (περίπου 1 ανά 35.000 φυσιολογικές εγκυμοσύνες και σε περίπου 1 ανά 15.000 αυτόματες αποβολές).
>> Σχεδόν όλες οι γυναίκες με τροφοβλαστική νεοπλασία της κύησης θεραπεύονται αν αντιμετωπιστούν έγκαιρα και κατάλληλα. Σ’ αυτό βοηθά η χρησιμοποίηση της ορμόνης Χοριακή Γοναδοτροπίνη (hCG) σαν βιοδείκτη και οι αποτελεσματικές χημειοθεραπείες.
>> Άρθρο για την αιτία των καρκίνων μπορείτε να δείτε: Εδώ
>> Άρθρο για τη θεραπεία των καρκίνων μπορείτε να δείτε: Εδώ
ΚΑΛΟΗΘΕΙΣ ΤΡΟΦΟΒΛΑΣΤΙΚΟΙ ΟΓΚΟΙ
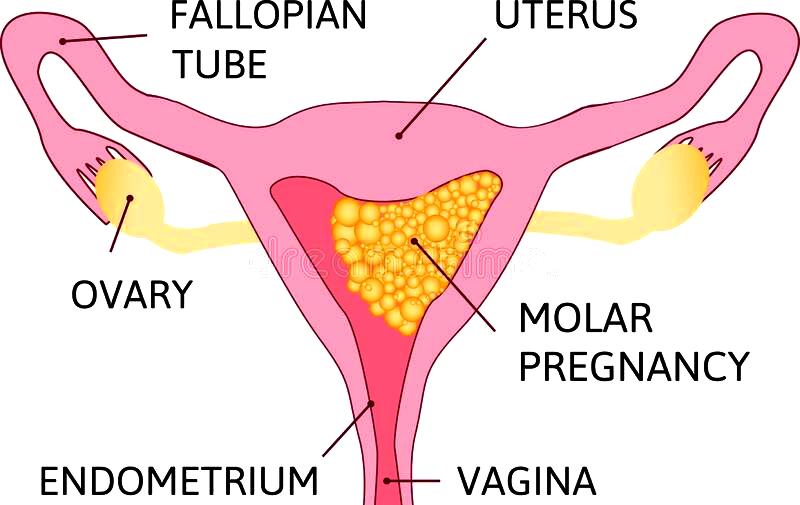
Καλοήθης προκαρκινικός όγκος είναι η υδατιδώδης μύλη (Hydatidiform mole ή ΗΜ) που αποτελεί > 80% των περιπτώσεων τροφοβλαστικής νόσου της κύησης.
[Αυτή αποτελείται από κυστίδια με υγρό που προέρχονται από εκφυλισμένες – νεοπλασματικές χοριακές λάχνες και μεγάλη ανάπτυξη της τροφοβλάστης (πολλαπλασιασμένα τροφοβλαστικά κύτταρα)]
Η υδατιδώδης μύλη παρατηρείται περίπου σε 1 ανά 600 ως 1000 κυήσεις, κυρίως σε γυναίκες πάνω από 40-45 ετών (και σε κορίτσια κάτω των 15 ετών), εξελίσσεται σε ποσοστό περίπου 1-20% σε κακοήθη όγκο (GTN) και διαχωρίζεται σε πλήρη και σε μερική μύλη κύηση. (Σε γυναίκες πάνω από 40 ετών η πιθανότητα για μύλη κύηση είναι πολύ μεγαλύτερη, 7πλάσια)
Αυτή εμφανίζει αιμορραγία μέσω του κόλπου, συνήθως όμως η διάγνωση της γίνεται με υπερηχογράφημα νωρίτερα,.
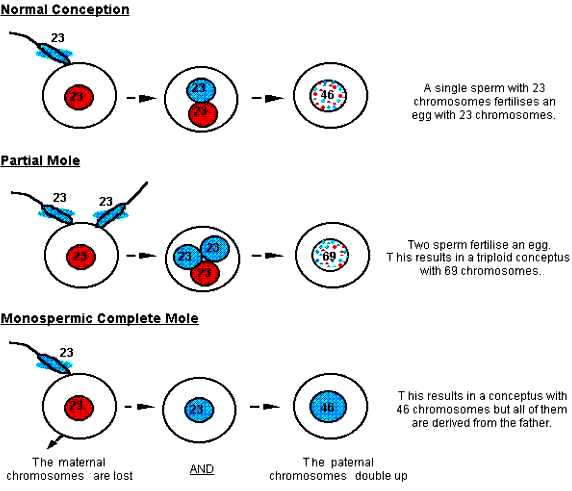
>> Η πλήρης μύλη κύηση (CHM) παρατηρείται περίπου σε 1 ανά 500 ως 1000 κυήσεις και προκύπτει σχεδόν πάντα από τη διείσδυση ενός σπερματοζωαρίου σε ωάριο που δεν περιέχει χρωματοσώματα, οπότε το σπερματοζωάριο διπλασιάζει τα χρωματοσώματα του από 23 σε 46 ΧΧ (πατρικά). Σ’ αυτήν δεν σχηματίζεται έμβρυο.
Αυτή μετατρέπεται σε κακοήθεις όγκους (GTN) σε ποσοστό 15-20%. (DNA από τη μητέρα εξακολουθεί να υπάρχει στα μιτοχόνδρια)
>> Η μερική μύλη κύηση (PHM) παρατηρείται περίπου σε 1 ανά 350 ως 500 κυήσεις και προκύπτει από τη διείσδυση δύο σπερματοζωαρίων σε ένα ωάριο που περιέχει χρωματοσώματα, οπότε τα χρωματοσώματα που προκύπτουν είναι τριπλά (69) είτε σαν 69XXX είτε 69 XXY είτε 69XYY. Σ’ αυτήν μπορεί να σχηματιστεί έμβρυο, που δεν θα επιβιώσει και θα αποβληθεί.
Αυτή προκαλεί κακοήθεις όγκους (GTN) σε ποσοστό <1%.
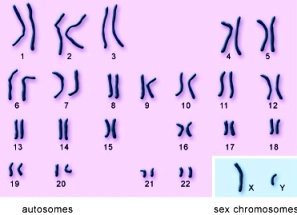
[Οι άνθρωποι έχουμε 23 ζεύγη χρωματοσωμάτων, το ένα χρωμόσωμα του ζεύγους προέρχεται από τον πατέρα και το άλλο από τη μητέρα. Αυτά αποτελούνται από 22 ομόλογα ζεύγη χρωμοσωμάτων που λέγονται αυτοσωματικά χρωμοσώματα, και επιπλέον υπάρχει ένα ζεύγος χρωμοσωμάτων του φύλου, ΧΥ στον άντρα, ΧΧ στη γυναίκα.]
>> Η ΘΕΡΑΠΕΙΑ είναι αρχικά η άμεση εκκένωση – απόξεση της μήτρας με αναρροφητικό ξέστρο ή υστερεκτομή (λόγω του κινδύνου εξέλιξης σε χοριοκαρκίνωμα) στις γυναίκες > 40 ετών, που δεν επιθυμούν άλλη τεκνοποίηση.
[Σε μια μελέτη βρέθηκε ότι η υστερεκτομή μειώνει κατά 80% τον κίνδυνο μετατροπής σε κακοήθη όγκο (GTN) συγκριτικά με την εκκένωση της μήτρας]
>> Μετά την εκκένωση της μήτρας, η hCG παρακολουθείται-ελέγχεται ανά εβδομάδα μέχρι να υπάρξουν 3 διαδοχικές φυσιολογικές τιμές (< 5 IU/L) και ακολούθως ανά μήνα για 3-6 μήνες για την πλήρη μύλη (1-2 μήνες για τη μερική μύλη).
[Μερικές φορές παρατηρείται ψευδώς θετική αύξηση της hCG στο αίμα, που φαίνεται όταν υπάρχει αρνητικό δείγμα της στα ούρα]
Αποφεύγεται η σύλληψη μέχρι να ολοκληρωθεί η παρακολούθηση. Πιθανώς μπορεί να χορηγηθεί προληπτική ορμονική αντισύλληψη κατά τη διάρκεια της παρακολούθησης, μετά την μείωση της hCG κάτω από 5 IU/L.
>> Η μύλη κύηση έχει μετατραπεί σε κακοήθη όγκο (GTN) αν υπάρχει ιστολογική διάγνωση Χοριοκαρκινώματος, ή αν η hCG δεν παρουσιάσει μείωση σε 3 συνεχόμενες εβδομάδες ή αν αυτή παρουσιάσει αύξηση σε 2 συνεχόμενες εβδομάδες, αν υπάρχει μετάσταση, (ίσως αν σε 4 εβδομάδες η τιμή της παραμένει πάνω από 20.000 IU/L, ίσως αν η β hCG παραμένει πάνω από 4 IU/L, 6 μήνες μετά).
>> Η πιθανότητα μετατροπής σε κακοήθη όγκο είναι 15-20% για πλήρη μύλη και 0.5-5% για μερική μύλη κύηση.
>> Η πιθανότητα για 2η υδατιδώδη μύλη αυξάνεται στο 1.5% και για 3η στο 15-20% (ακόμη και με άλλο σύντροφο). [Μπορεί να υπάρχουν μεταλλάξεις στα γονίδια NLRP7, KHDC3L σε γυναίκα με επαναλαμβανόμενες υδατιδώδεις μύλες]
ΚΑΚΟΗΘΕΙΣ ΤΡΟΦΟΒΛΑΣΤΙΚΟΙ ΟΓΚΟΙ
Η ομάδα των κακοήθων τροφοβλαστικών όγκων (GTN) προέρχεται συνήθως από υδατιδώδη μύλη (ΗΜ) και ονομάζεται τροφοβλαστική νεοπλασία της κύησης.
Οι GTN περιλαμβάνουν κυρίως τη Διεισδυτική μύλη (IM), το Χοριοκαρκίνωμα (CC) και τους σπανιότερους (περίπου 1.5% των GTN), αλλά με αυξημένη θνητότητα, Πλακουντιακό τροφοβλαστικό όγκο (PSTT) και Επιθηλιοειδή τροφοβλαστικό όγκο (ETT) (Οι δύο τελευταίοι δεν προέρχονται από τροφοβλαστικά κύτταρα).
Η τροφοβλαστική νεοπλασία της κύησης (GTN) διαγιγνώσκεται όταν η Χοριακή Γοναδοτροπίνη (hCG) είτε αυξάνεται είτε δεν μειώνεται (δημιουργεί plateau).
ΤΟ ΧΟΡΙΟΚΑΡΚΙΝΩΜΑ
Το χοριοκαρκίνωμα είναι η συχνότερη μορφή τροφοβλαστικής νεοπλασίας της κύησης.
Αυτό είναι κακοήθης τροφοβλαστικός όγκος που συνοδεύεται από ψηλά επίπεδα Χοριακής Γοναδοτροπίνης (hCG) και συνήθως κατά 50% προέρχεται από πλήρη μύλη, κατά 25% μετά (μήνες ως και χρόνια) από αυτόματη αποβολή ή έκτοπη κύηση και κατά 25% μετά (μήνες ως και χρόνια) από κανονικό τοκετό.
>> Συχνά προκαλούνται μεταστάσεις κυρίως στον πνεύμονα και σπανιότερα στο ήπαρ, τον εγκέφαλο και άλλα όργανα της κοιλιάς.
>> Αντίθετα όμως από τους περισσότερους καρκίνους, αυτό μπορεί να θεραπευτεί ακόμη και αν υπάρχουν μεταστάσεις.
Αυτό συμβαίνει περίπου σε 1 ανά 40.000 φυσιολογικές εγκυμοσύνες στην Ευρώπη και περίπου σε 1 ανά 15.000 αυτόματες αποβολές.
Τα συμπτώματα του χοριοκαρκίνωματος είναι αιμορραγία από τη μήτρα μέσω του κόλπου και αναιμία και σπανιότερα, σε παραμελημένες περιπτώσεις, θυρεοτοξίκωση ή προεκλαμψία (σχετίζονται με την αυξημένη hCG). Επίσης σε ύπαρξη μεταστάσεων μπορεί να υπάρχουν συμπτώματα από αυτά όργανα (π.χ. αιμόπτυση, βήχας, αιμορραγία από το έντερο, σπασμοί, παράλυση κλπ.)
>> Η ΘΕΡΑΠΕΙΑ είναι αρχικά η εκκένωση – απόξεση της μήτρας με αναρροφητικό ξέστρο ή η υστερεκτομή σε γυναίκες > 40 ετών, που δεν επιθυμούν άλλη τεκνοποίηση.
Ακολουθεί η χορήγηση χημειοθεραπείας (αυτή εμποδίζει τη διαίρεση και πολλαπλασιασμό των κυττάρων διακόπτοντας τον κυτταρικό κύκλο) μέχρι να μειωθεί η τιμής της hCG κάτω από 5 IU/L, και ακολούθως η χημειοθεραπεία συνεχίζεται για ακόμη 3 κύκλους.
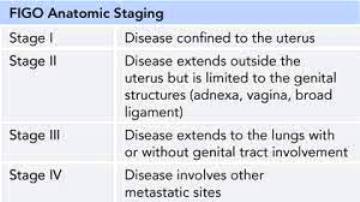
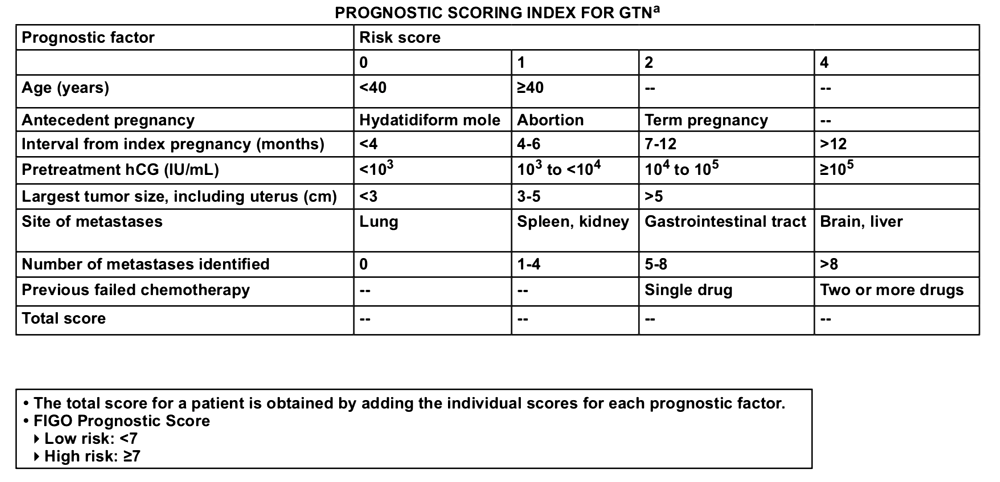
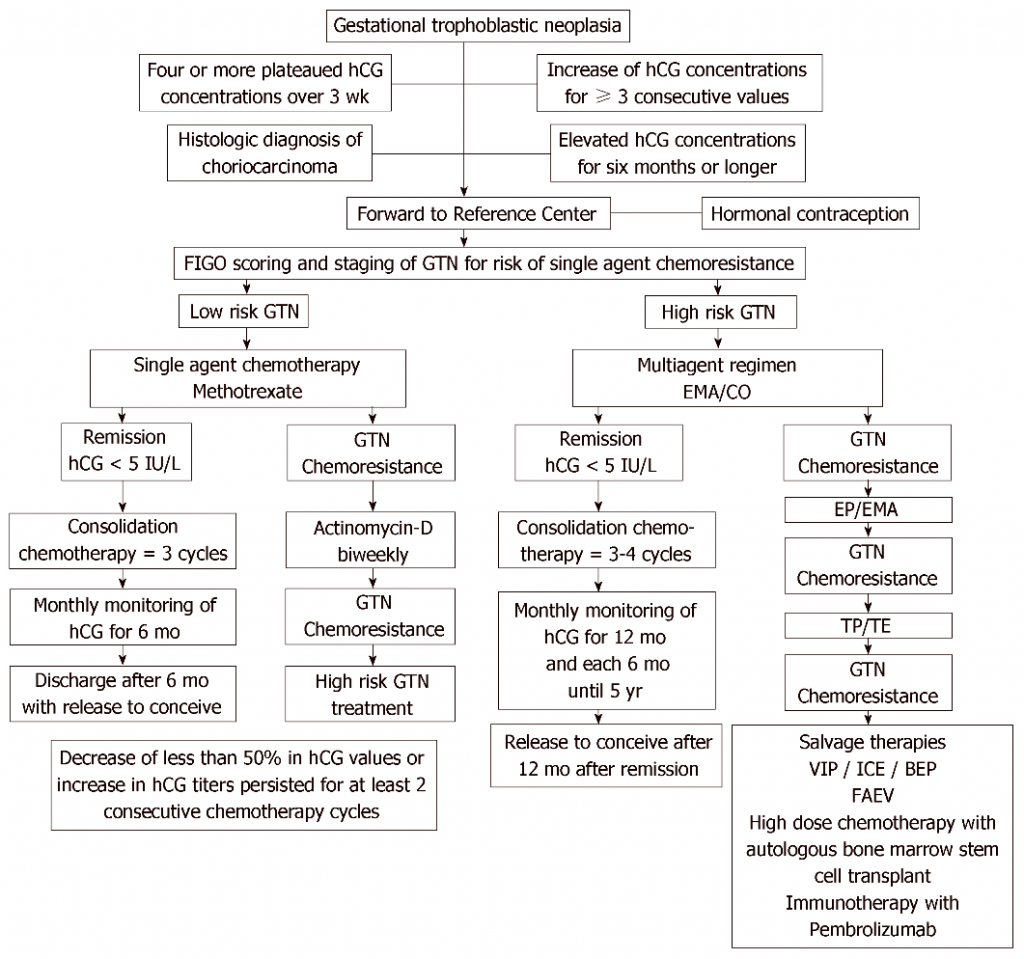
Για να αποφασιστεί το είδος της χημειοθεραπείας εκτιμάται η ανατομική ταξινόμηση και υπολογίζεται το προγνωστικό score (WHO – FIGO score) που καθιέρωσε ο Π.Ο.Υ. και η Διεθνής Ομοσπονδία Γυναικολογίας και Μαιευτικής (FIGO).
(Για το προγνωστικό score χρησιμοποιείται: α) η απλή ακτινογραφία θώρακα και όχι η αξονική θώρακα, β) η τιμή της hCG όταν διαγνωστεί νεοπλασία και όχι η τιμή της τη μέρα της εκκένωσης της μήτρας)
>>> Αν ο κίνδυνος είναι μικρός (τιμή <7) βάσει του FIGO score και ανατομική σταδιοποίηση ως και ΙΙΙ, χορηγείται μόνο ένα χημειοθεραπευτικό, η Μεθοτρεξάτη ή η Ακτινομυκίνη D.
>> Συνήθως χορηγείται η Μεθοτρεξάτη (λόγω μικρότερης τοξικότητας) και αν τυχόν αναπτυχθεί αντίσταση* σ’ αυτήν, χορηγείται Ακτινομυκίνη D, αν η hCG είναι <1.000 IU/L (ή κατά την Αμερικανική Εταιρία Γυναικολογικής Ογκολογίας (2021) <3.000 IU/L).
>> Αν Όμως η hCG είναι >1000 IU/L χορηγείται συνδυασμός χημιοθεραπευτικών, συνήθως το πενταπλό σχήμα EMA/CO. (Δες πιο κάτω)
[*Αντίσταση υπάρχει αν η β hCG παρουσιάσει μείωση μικρότερη από 10% σε 3 συνεχόμενες εβδομάδες ή αν αυτή παρουσιάσει αύξηση σε 2 συνεχόμενες εβδομάδες ή αν παρουσιαστεί μετάσταση)
Η Μεθοτρεξάτη είναι καλύτερα να χορηγείται σε σχήμα 5 ημερών σε δόση 0.4 mg/Κιλό (μέχρι 25 mg) την ημέρα, ενδοφλέβια ή ενδομυϊκά ανά 14 μέρες (ποσοστό θεραπείας με το σχήμα περίπου 90%)
Η Ακτινομυκίνη D (λέγεται και Dactinomycin) είναι καλύτερα να χορηγείται σε σχήμα 5 ημερών σε δόση 0.5 mg την ημέρα, ενδοφλέβια ανά 14 μέρες (ποσοστό θεραπείας με το σχήμα περίπου 88%.]
Η επιβίωση στην περίπτωση που ο κίνδυνος είναι μικρός (τιμή <7) είναι σχεδόν 99%.
>>> Αν ο κίνδυνος είναι μεγάλος, σε στάδιο IV ή σε στάδιο ως ΙΙΙ με FIGO score ίσο ή μεγαλύτερο του 7, χορηγείται συνήθως το πενταπλό σχήμα χημειοθεραπευτικών, EMA/CO [Εtoposide, Μethothrexate, Actinomicyn D / Cyclophosphamide, Oncovin (Vincristine)], που έχει επιτυχία περίπου 80%.
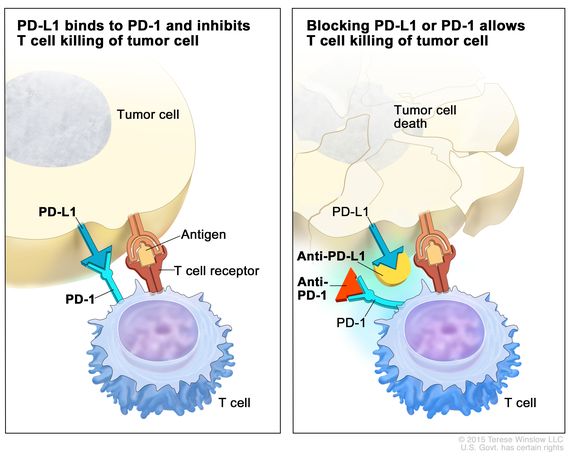
Σε χημειοανθεκτικές μορφές των GTN, μπορούν να χρησιμοποιηθούν ανοσοθεραπευτικά φάρμακα όπως οι immune checkpoint inhibitors π.χ. η Pembrolizumab (anti–PD-1).
[Οι immune checkpoint inhibitors είναι μονοκλωνικά αντισώματα που αυξάνουν τη δράση των Τ Λεμφοκυττάρων στην καταπολέμηση των καρκινικών κυττάρων.
Μερικοί καρκίνοι για να αποφύγουν την εξόντωση, ενεργοποιούν τη checkpoint πρωτεΐνη PD-1.
Αυτή χρειάζεται για να προφυλάσσει από αυτοανοσία, με μείωση της δράσης του ανοσοποιητικού συστήματος και αυξάνοντας την ανοσολογική ανοχή μέσω αύξησης των Τ reg Λεμφοκυττάρων και μειώνοντας τη δράση των άλλων Λεμφοκυττάρων.]
> Προληπτικά, μετά τη διακοπή της χημειοθεραπείας αποφεύγεται η εγκυμοσύνη για 1 χρόνο.
>> Μετά και την τελευταία χορήγηση του – των χημιοθεραπευτικών, παρακολουθείται αρχικά ανά 14 μέρες η hCG, που πρέπει να έχει τιμή κάτω από 5 IU/L, για 6 μήνες και στη συνέχεια ανά μήνα για άλλους 6 μήνες, ανά 2μηνο για 2 χρόνια και ακολούθως ανά 6μηνο για 8 χρόνια.
ΕΝΔΕΙΚΤΙΚΗ ΒΙΒΛΙΟΓΡΑΦΙΑ
https://www.sciencedirect.com/science/article/pii/S0090825821014219
https://obgyn.onlinelibrary.wiley.com/doi/10.1002/ijgo.13877
https://www.ejcancer.com/article/S0959-8049%2820%2930062-9/fulltext
https://www.wjgnet.com/2218-4333/full/v10/i2/28.htm
https://www.annalsofoncology.org/article/S0923-7534(19)31565-0/pdf
https://obgyn.onlinelibrary.wiley.com/doi/full/10.1111/1471-0528.16266
https://www.cancer.gov/types/gestational-trophoblastic/hp/gtd-treatment-pdq#_326
https://obgyn.onlinelibrary.wiley.com/doi/10.1002/ijgo.12615
https://ijgc.bmj.com/content/31/3/399