ΣΑΡΚΟΕΙΔΩΣΗ ΚΑΙ ΚΑΡΔΙΑ
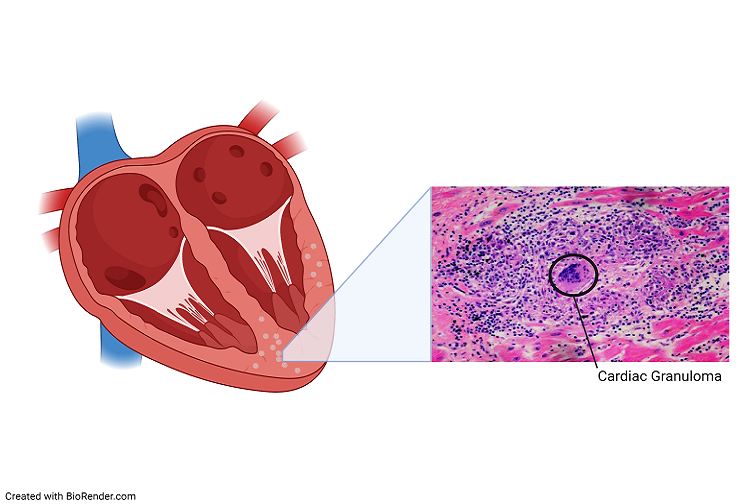
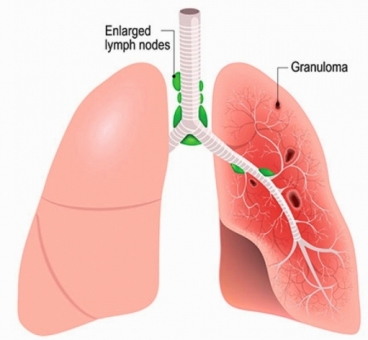
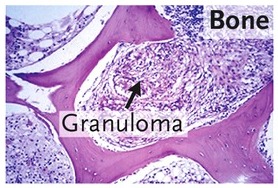
Η Σαρκοείδωση είναι μια σπάνια νόσος όπου δημιουργούνται οζίδια φλεγμονής (από συσσώρευση μακροφάγων κυττάρων) που λέγονται κοκκιώματα* σε ένα ή πολλά όργανα του σώματος, συνηθέστερα όμως αυτά εντοπίζονται στους πνεύμονες ή/και στους θωρακικούς λεμφαδένες.
Άλλα όργανα που μπορεί να προσβληθούν είναι το δέρμα, τα μάτια, το κεντρικό νευρικό σύστημα, η Καρδιά (Δες πιο κάτω) κλπ.
>> Αυτή είναι μια φλεγμονώδης νόσος που δημιουργείται από εντονότερη και διαφορετική αντίδραση της εγγενούς και της επίκτητης ανοσίας σε ορισμένους μικροοργανισμούς και ουσίες του περιβάλλοντος, σε ανθρώπους που έχουν γενετική προδιάθεση.
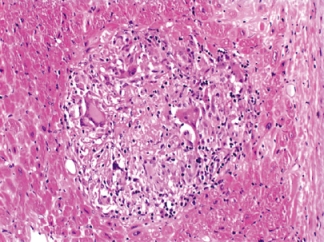
[*Το Κοκκίωμα είναι μια φλεγμονώδης μάζα μακροφάγων κυττάρων (κύτταρα του ανοσοποιητικού συστήματος), διαμέτρου χιλιοστών, και κυττάρων που προέρχονται από αυτά, και αργότερα, εφ’ όσον επιμένει η φλεγμονή, δημιουργείται σταδιακά και ινώδης – ουλώδης ιστός που τα περιβάλλει]
Όπου εμφανίζονται τα κοκκιώματα προκαλείται βλάβη στο όργανο, που κυμαίνεται από ελάχιστη και ασυμπτωματική ως καταστροφική (π.χ. σε καρδιακή βλάβη μπορεί να προκληθεί αιφνίδιος θάνατος από κοιλιακή ταχυκαρδία).
Η Σαρκοείδωση μπορεί να προσβάλει σχεδόν όλες τις ηλικίες, όμως εμφανίζεται κυρίως σε ανθρώπους ηλικίας 20 ως 60 ετών (άντρες 20-45, γυναίκες 45-60).
Λόγω της γενετική προδιάθεσης η πιθανότητα εμφάνισης Σαρκοείδωσης σε κάποιον άνθρωπο που έχει 1ου βαθμού συγγενή με Σαρκοείδωση, είναι περίπου 4πλάσια (Πάντως δεν είναι μεταδοτική νόσος)
ΣΥΜΠΤΩΜΑΤΑ ΣΑΡΚΟΕΙΔΩΣΗΣ
Τα συμπτώματα, όταν υπάρχουν (πολλές φορές μπορεί να ανακαλυφθεί τυχαία π.χ. σε μια ακτινογραφία θώρακος που έγινε για άλλο λόγο), εξαρτώνται από το-τα όργανο-α που εντοπίζονται τα Κοκκιώματα.
Περίπου το 13% των ανθρώπων με Σαρκοείδωση δεν έχουν κάποιο σύμπτωμα.
Όμως γενικά συμπτώματα, μπορεί να είναι η εξάντληση, οι πρησμένοι λεμφαδένες, ο πυρετός, η απώλεια βάρους, οι νυκτερινοί ιδρώτες, οι πόνοι σε αρθρώσεις κλπ.
>> Αν εντοπίζεται στους πνεύμονες: Πιθανώς υπάρχουν δύσπνοια, ξηρός βήχας, πόνος στο θώρακα κλπ.
>> Αν εντοπίζεται στον εγκέφαλο: Πιθανώς υπάρχουν πονοκέφαλοι, αυξημένη δίψα και πολυουρία (άποιος διαβήτης), σπασμοί, παράλυση μυών στο πρόσωπο κλπ.
>> Αν εντοπίζεται στο δέρμα: Πιθανώς υπάρχουν Οζώδες Ερύθημα (επώδυνα ερυθρά οζίδια κυρίως στα πόδια), οζίδια, βλάβες στο δέρμα με εξογκώματα στο δέρμα, Χειμετλώδης Λύκος (στα χέρια, τα πόδια, τη μύτη, τα αυτιά)
>> Αν εντοπίζεται στα μάτια: Πιθανώς υπάρχουν ξηρά κόκκινα μάτια, θολή όραση, πόνος, μαύρες κηλίδες στα οπτικά πεδία κλπ.
>> Μια μορφή ηπιότερης παροδικής Σαρκοείδωσης είναι Σύνδρομο Löfgren με πυρετό, αρθρίτιδα, οζώδες ερύθημα, διογκωμένους λεμφαδένες στο μεσοθωράκιο κλπ.
ΑΙΤΙΑ ΤΗΣ ΣΑΡΚΟΕΙΔΩΣΗΣ
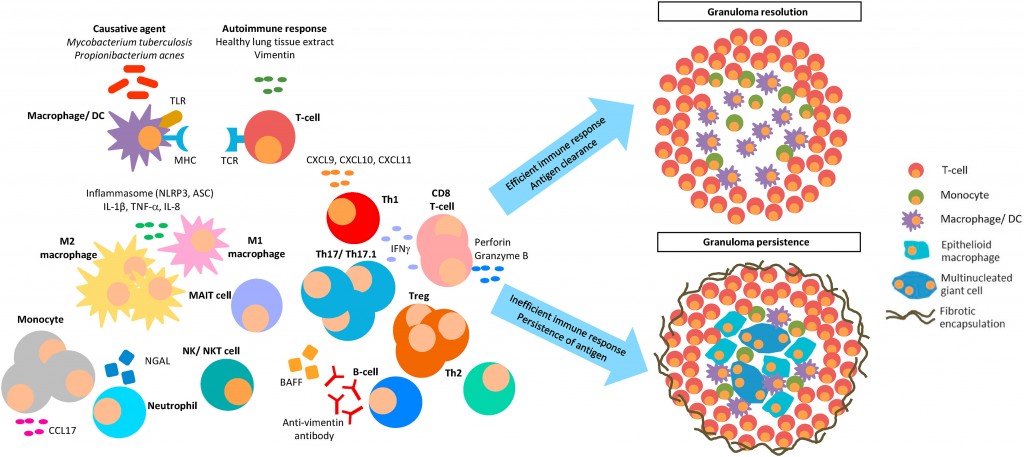
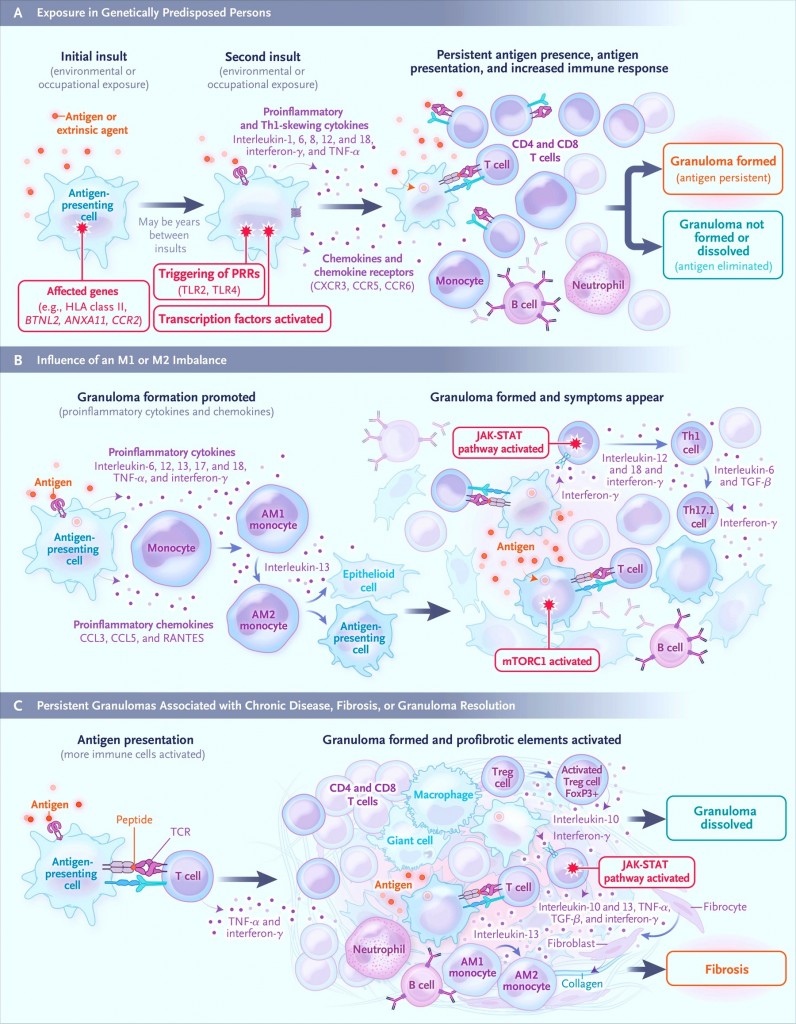
Η αιτία της Σαρκοείδωσης είναι άγνωστη, πιθανώς όμως σε άνθρωπο που έχει γενετική προδιάθεση, αυτή πυροδοτείται από εντονότερη και δυσλειτουργική απάντηση του ανοσοποιητικού συστήματος (δυσλειτουργικά μακροφάγα, δυσλειτουργικά Τ λεμφοκύτταρα και δυσλειτουργικοί ινοβλάστες) κατά ορισμένων περιβαλλοντικών παραγόντων – αντιγόνων που προκαλούν το έναυσμα.
[Στη Σαρκοείδωση, τα CD4+ T λεμφοκύτταρα μετατρέπονται συχνότερα σε Δραστικά Τ βοηθητικά λεμφοκύτταρα τύπου Th1 και Th17.
Τα Th1 λεμφοκύτταρα χρησιμεύουν για την καταπολέμηση των ενδοκυτταρίων μικροοργανισμών π.χ. ιών, ορισμένων μικροβίων και πρωτοζώων.
Τα Τh 17 λεμφοκύτταρα χρησιμεύουν στην καταπολέμηση εξωκυττάριων μυκήτων και μικροβίων.]
>> Όταν το ανοσοποιητικό σύστημα δεν επιτυγχάνει να απομακρύνει τις ουσίες που είναι ξένες, δημιουργούνται τα Κοκκιώματα στην προσπάθεια του να τις απομονώσει.
>> Τα περιβαλλοντικά αντιγόνα – παράγοντες μπορεί να είναι χημικές ουσίες (ανόργανες π.χ. Βηρύλλιο και οργανικές π.χ. εντομοκτόνα) που υπάρχουν σε διάφορους επαγγελματικούς χώρους, μικροοργανισμοί (μικρόβια, ιοί, μύκητες), σκόνη, μούχλα κλπ.
Μερικά παραδείγματα πιθανολογουμένων μικροοργανισμών είναι τα: Cutibacterium acnes, Chlamydia pneumonia, Mycobacterium, Aspergillus nidulans.
Σε κάποιες περιπτώσεις ίσως ορισμένες πρωτεΐνες του σώματος πυροδοτούν τη δυσλειτουργική απάντηση του ανοσοποιητικού συστήματος (αυτοανοσία). Πιθανολογείται ότι σαν αυτοαντιγόνο δρα και η δομική πρωτεΐνη του κυτταροσκελετού Vimentin.
Πάντως η Σαρκοείδωση δεν θεωρείται αυτοάνοση πάθηση.
Όμως πρέπει να ελέγχεται για αυτοάνοσες παθήσεις όποιος έχει Σαρκοείδωση, γιατί μερικές φορές συνυπάρχουν αυτές οι παθήσεις.
Μερικά ανοσοθεραπευτικά φάρμακα μπορεί να πυροδοτήσουν αντίδραση που μοιάζει με Σαρκοείδωση.
>> Η κύρια γονιδιακή δυσλειτουργία του ανοσοποιητικού συστήματος, πιθανώς είναι η μειωμένη λειτουργικότητα των ρυθμιστικών Τ λεμφοκυττάρων (Tregs) οπότε τελικά προκαλείται αυξημένη και παρατεταμένη δράση της επίκτητης ανοσίας.
[Η λειτουργία των Tregs είναι κυρίως να μειώνουν τον πολλαπλασιασμό, την ενεργοποίηση και την παραγωγή κυτταροκινών των CD4+ T και CD8+ T λεμφοκυττάρων]
Επίσης ίσως η έλλειψη φυσικών φονικών κυττάρων σχετίζεται με Σαρκοείδωση.
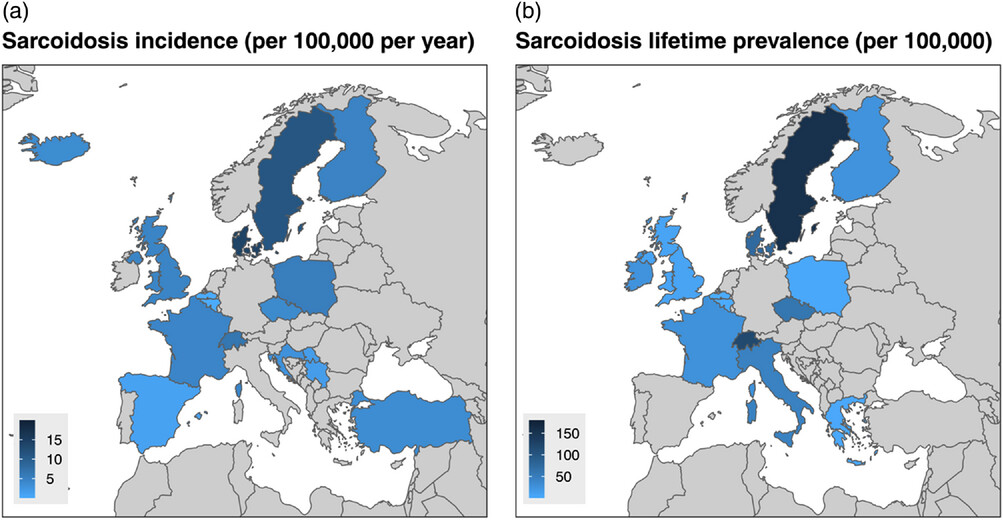
ΣΥΧΝΟΤΗΤΑ ΣΤΟΝ ΠΛΗΘΥΣΜΟ
Στην Ελλάδα πιθανώς συμβαίνει Σαρκοείδωση σε 200 ανθρώπους κάθε χρόνο (επίπτωση) και στο γενικό πληθυσμό ίσως έχουν Σαρκοείδωση 1.500 άνθρωποι (επιπολασμός).
Σε άλλες χώρες π.χ. στη Σουηδία και Φινλανδία αυτή είναι πολύ συχνότερη, πιθανώς 15πλάσια από της Ελλάδας.
Αυτές οι τιμές υποεκτιμούν την πραγματική συχνότητα της Σαρκοείδωσης, γιατί πολλοί που την έχουν δεν εμφανίζουν συμπτώματα, γιατί σε μεγάλο ποσοστό αυτή θεραπεύεται αυτόματα και γιατί οι γιατροί δεν την πολυσκεφτόμαστε σαν πιθανή αιτία κάποιου ευρήματος σε ασθενή.
ΠΟΡΕΙΑ – ΠΡΟΓΝΩΣΗ
Μερικές φορές η απάντηση του ανοσοποιητικού συστήματος στο αντιγόνο είναι αποτελεσματική, έτσι τελικά σε 2-3 χρόνια διαλύονται τα κοκκιώματα, οπότε αυτή θεραπεύεται από μόνη της ή με φάρμακα, αλλιώς αυτά επιμένουν και δημιουργείται ινώδης ιστός γύρω τους, οπότε έχουμε Χρόνια Σαρκοείδωση περίπου στο 1/3 των περιπτώσεων. Περίπου 15% από τους τελευταίους θα έχουν μόνιμη βλάβη σε κάποιο όργανο, π.χ. ουλές στους πνεύμονες.
Υπάρχει μικρή πιθανότητα να επανεμφανιστεί αυτή στο μέλλον (<5%).
Περίπου το 3% των ανθρώπων με Σαρκοείδωση θα πεθάνουν από αυτήν.
Αν δεν χορηγηθεί θεραπεία σε Πνευμονική Σαρκοείδωση αυτή θα προκαλέσει Πνευμονική ίνωση και τελικά Δεξιά καρδιακή ανεπάρκεια.
Πάντως αν δεν υπάρχουν συμπτώματα από την Καρδιά και ΗΚΓφικές ανωμαλίες υπάρχει μικρός μόνο κίνδυνος σοβαρών επιπλοκών στη 10ετία.
ΕΞΕΤΑΣΕΙΣ
Στη Σαρκοείδωση μπορεί να βρεθεί αύξηση του Ασβεστίου (με φυσιολογική παραθορμόνη) στο αίμα (λόγω ενεργοποίησης της βιταμίνης D από τα μακροφάγα), αύξηση του μετατρεπτικού ενζύμου της Αγγειοτενσίνης (ACE), αύξηση της CRP κλπ.
Πιο κάτω αναγράφεται η Διαγνωστική προσέγγιση της Καρδιακής Σαρκοείδωσης
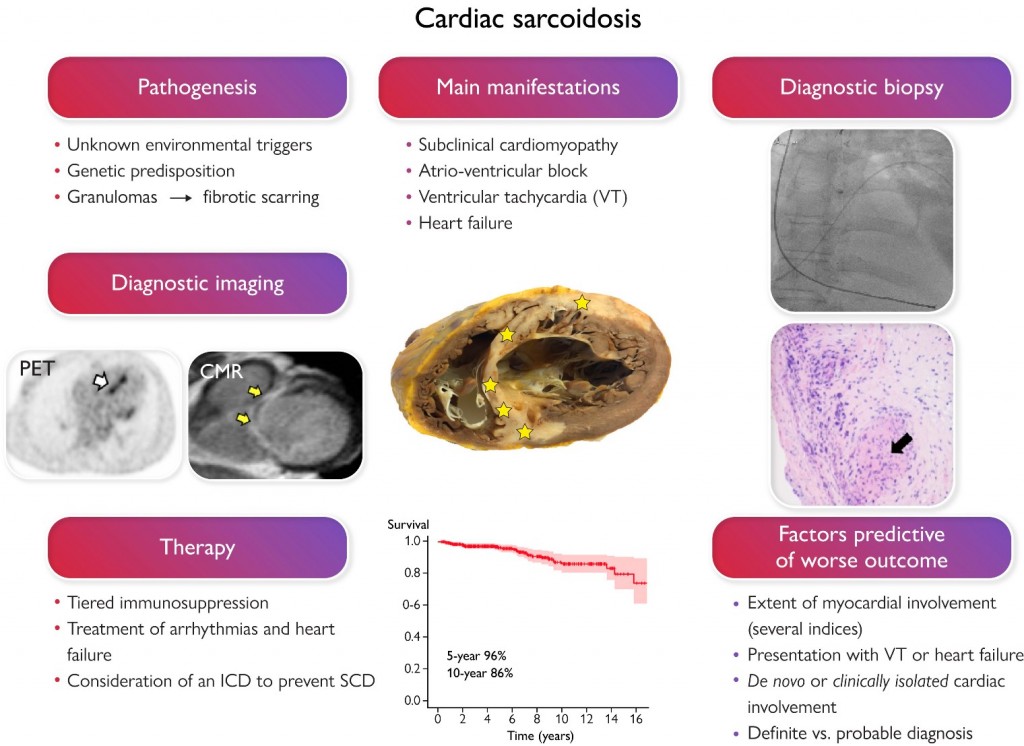
Η ΚΑΡΔΙΑΚΗ ΣΑΡΚΟΕΙΔΩΣΗ
Η καρδιά μπορεί να επηρεαστεί είτε άμεσα από κοκκιώματα σ’ αυτήν είτε έμμεσα αν σε κάποιον που έχει Πνευμονική Σαρκοείδωση έχει προκληθεί Πνευμονική Υπέρταση.
ΚΑΡΔΙΑΚΗ ΣΑΡΚΟΕΙΔΩΣΗ – Η ΑΜΕΣΗ ΠΡΟΣΒΟΛΗ ΤΗΣ ΚΑΡΔΙΑΣ
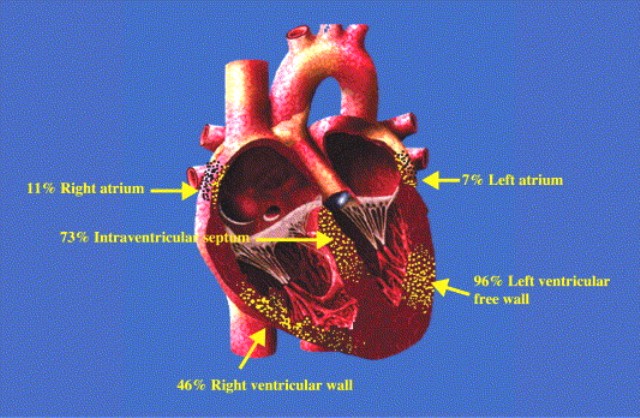
Ευρήματα από νεκροτομικές μελέτες και από καρδιακές μαγνητικές τομογραφίες δείχνουν ότι Καρδιακή Σαρκοείδωση υπάρχει περίπου στο 30% όσων έχουν εξωκαρδιακή Σαρκοείδωση.
>> Αν υπάρχουν καρδιακά συμπτώματα-ευρήματα σε ασθενείς με εξωκαρδιακή Σαρκοείδωση, η μελέτη με καρδιακή μαγνητική τομογραφία (cMRI) ή/και τομογραφία εκπομπής ποζιτρονίων (PET) με 18F-FDG, βρίσκουν Καρδιακή Σαρκοείδωση σχεδόν στο 40% από αυτούς.
Η προσβολή της καρδιάς με κοκκιώματα μπορεί να κυμαίνεται από ασυμπτωματική ως και αιφνίδιο θάνατο. Γι’ αυτό είναι απαραίτητη η άμεση διάγνωση και η άμεση θεραπεία της.
ΟΙ ΕΚΔΗΛΩΣΕΙΣ ΤΗΣ
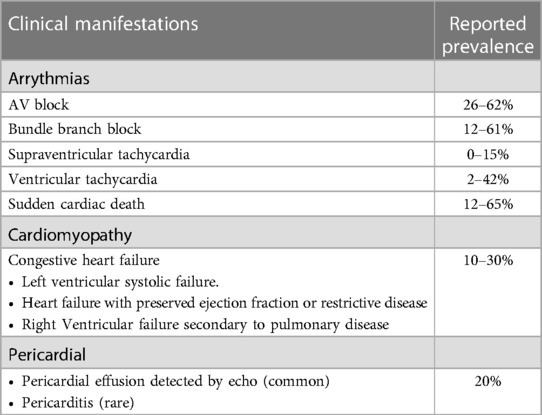
Οι σημαντικότερες εκδηλώσεις από την Καρδιακή Σαρκοείδωση είναι οι κοιλιακές αρρυθμίες (έκτακτες κοιλιακές συστολές ή/και κοιλιακή ταχυκαρδία σε ποσοστό περίπου 25%), οι κολποκοιλιακοί αποκλεισμοί 2ου βαθμού ή 3ου βαθμού (το ηλεκτρικό ρεύμα από τους κόλπους μπλοκάρεται μερικές φορές ή όλες τις φορές και δεν φτάνει στις κοιλίες) σε ποσοστό περίπου 45% και η καρδιακή ανεπάρκεια σε ποσοστό περίπου 20%.
Επίσης μπορεί να δημιουργηθεί ανεπάρκεια της Μιτροειδούς βαλβίδας και οπισθοστερνικό άλγος λόγω συμπίεσης των στεφανιαίων αρτηριδίων (από τα κοκκιώματα) και μείωσης της Στεφανιαίας εφεδρείας Ροής (Coronary Flow Reserve).
Η καρδιακή ανεπάρκεια είναι κυρίως συστολική με λέπτυνση του καρδιακού μυ και διάταση των καρδιακών κοιλοτήτων (οπότε μειώνεται το κλάσμα εξωθήσεως) μπορεί όμως να είναι και περιοριστική λόγω Περιοριστικής μυοκαρδιοπάθειας από τα κοκκιώματα που υπάρχουν στον καρδιακό μυ.
Η Καρδιακή Σαρκοείδωση με συμπτώματα έχει περίπου 10% κίνδυνο αιφνιδίου θανάτου στην 5ετία.
>> Τα συμπτώματα κυμαίνονται από το τίποτα ως τον αιφνίδιο θάνατο. Μπορεί να υπάρχει εξάντληση, δύσπνοια στο βάδισμα, αίσθημα παλμών, πόνος στο θώρακα – στήθος, προσυγκοπή και συγκοπή. Αν έχει επηρεαστεί η δεξιά πλευρά της καρδιάς από Πνευμονική Υπέρταση υπάρχει οίδημα στα σφυρά.
Η ΔΙΑΓΝΩΣΗ ΤΗΣ
Υποψία Καρδιακής Σαρκοείδωσης υπάρχει σε αύξηση της Τροπονίνης, αύξηση του ΒΝΡ (ή του proBNP), παθολογικό ΗΚΓμα, παθολογικό Υπερηχοκαρδιογράφημα ή/και αν υπάρχουν συμπτώματα από την Καρδιά.
>> Η οριστική – σίγουρη διάγνωση της Καρδιακής Σαρκοείδωσης τίθεται με ενδομυοκαρδιακή βιοψία, όμως είναι σχεδόν σίγουρη η ύπαρξη της αν βρεθεί θετική βιοψία κοκκιώματος σε άλλη θέση από την καρδιά και ταυτόχρονα είναι θετική η καρδιακή μαγνητική τομογραφία (cMRI) και η τομογραφία εκπομπής ποζιτρονίων (PET) με 18F–FDG.
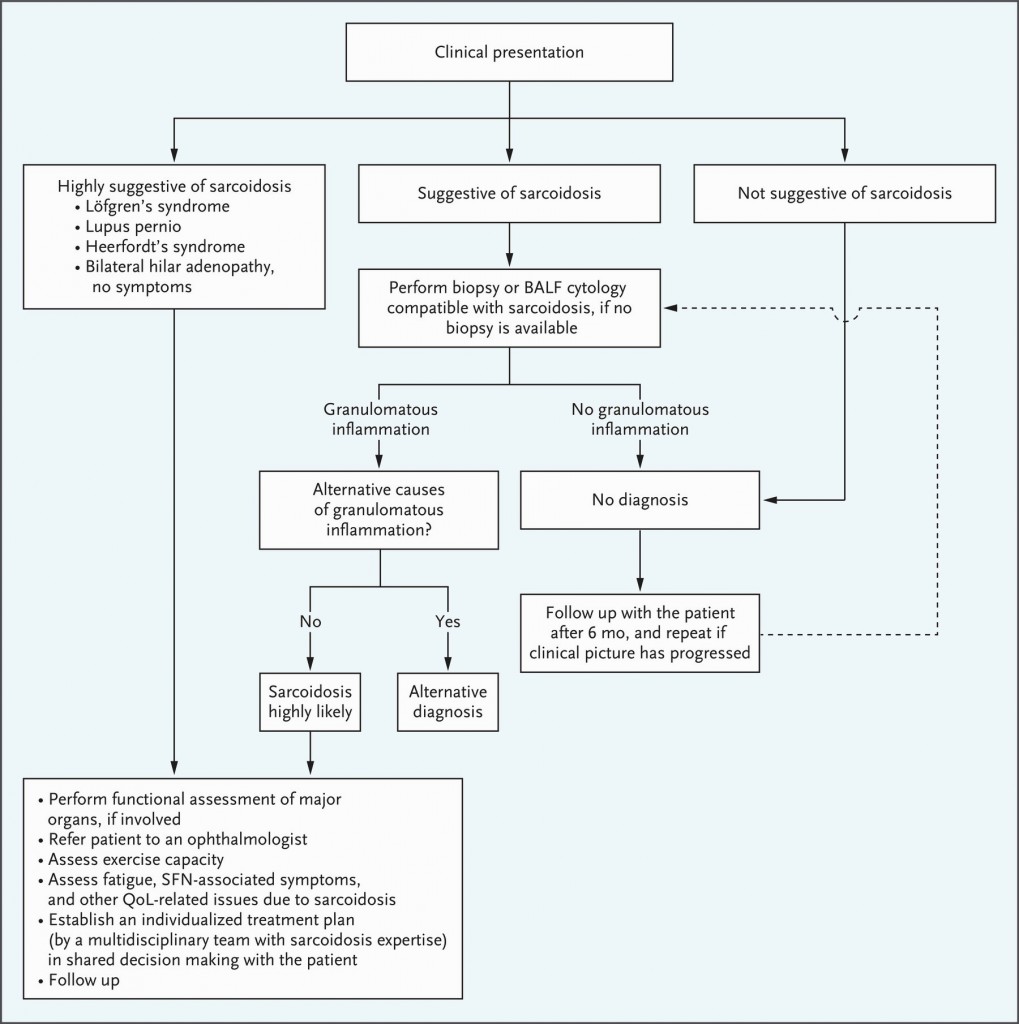
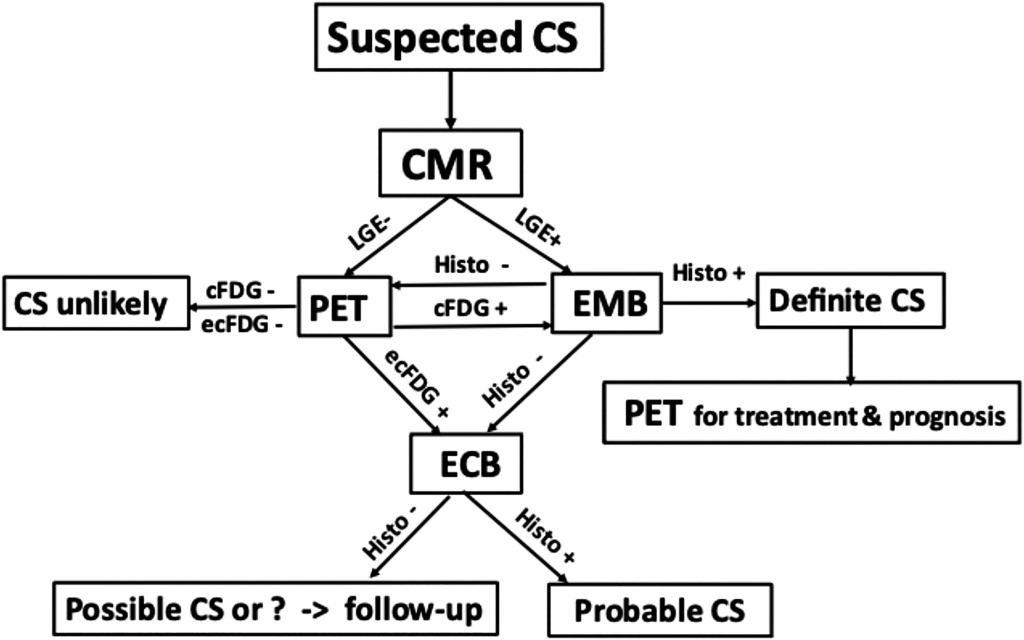
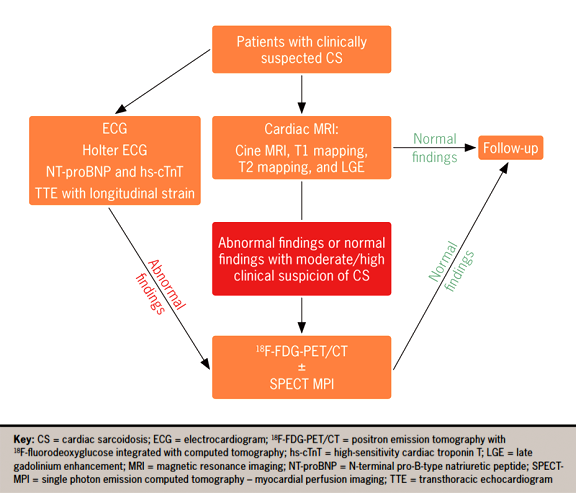
Στο πιο πάνω σχεδιάγραμμα φαίνεται η ακουλουθούμενη τακτική εξειδικευμένης κλινικής για την Καρδιακή Σαρκοείδωση:
Σε υποψία Καρδιακής Σαρκοείδωσης (CS), αν η CMR δείξει LGE, διενεργείται ενδομυοκαρδιακή βιοψία (EMB). Αν δεν υπάρχει LGE ή αν είναι αρνητική η EMB, διενεργείται 18F-FDG-PET/CT. (Αν φανεί CS και πάλι διενεργείται 18F-FDG-PET/CT για παρακολούθηση της θεραπείας).
Σε θετικό 18F-FDG-PET/CT, διενεργείται είτε EMB είτε βιοψία σε άλλο σημείο εκτός της καρδιάς (ECB). Σε θετική βιοψία, η CS είναι πιθανότατη. Σε αρνητική βιοψία συνιστάται παρακολούθηση.
>> Δυστυχώς η ενδομυοκαρδιακή βιοψία, πέραν του κινδύνου που έχει, ανιχνεύει μόνο τους 30 περίπου από τους 100 που έχουν Καρδιακή Σαρκοείδωση (30% ευαισθησία) λόγω της εστιακής κατανομής των κοκκιωμάτων.
[Η Ιστολογική εξέταση δείχνει ότι το Κοκκίωμα δεν είναι νεκρωτικό. Αυτό έχει μακροφάγα κύτταρα, μεμονωμένα γιγαντοκύτταρα, επιθηλιοειδή κύτταρα που έχουν διαφοροποιηθεί από τα μακροφάγα, Λεμφοκύτταρα Τ CD4+ και ινώδη ιστό]
Νέα διαγνωστικά εργαλεία για τη διάγνωση της Καρδιακής Σαρκοείδωσης σε ανθρώπους με Σαρκοείδωση, είναι σε 2 νέες αιματολογικές εξετάσεις, τα αντισώματα κατά της καρδιάς (AHAs) και τα αντισώματα κατά των παρεμβαλλόμενων δίσκων (AIDAs). Αν αυτά βρεθούν θετικά έχουν ευαισθησία και ειδικότητα 86% και 92% τα AHAs και 62% και 98% τα AIDAs για τη διάγνωση της Καρδιακής Σαρκοείδωσης.
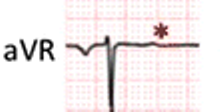
Το ΗΚΓφημα δεν είναι διαγνωστικό. Μπορεί να είναι φυσιολογικό, μπορεί να παρουσιάζει οποιοδήποτε βαθμού κολποκοιλιακό αποκλεισμό, αποκλεισμό αριστερού (ή δεξιού) σκέλους, έκτακτες κοιλιακές συστολές, κοιλιακή ταχυκαρδία, αρνητικά Τ, μη αρνητικό Τ στην απαγωγή aVR κλπ.
Το διαθωρακικό Υπερηχοκαρδιογράφημα (ΤΤΕ) μπορεί να δείξει χαμηλή τη Σφαιρική επιμήκη μεταβολή του μυοκαρδίου της αριστερής κοιλίας (global longitudinal strain ή GLS), μείωση του κλάσματος εξωθήσεως, ανωμαλίες της κίνησης τοιχώματος κλπ.
>> Στους ανθρώπους με Σαρκοείδωση και υποψία Καρδιακής Σαρκοείδωσης (παθολογικό ΗΚΓμα, παθολογικό Υπερηχοκαρδιογράφημα ή συμπτώματα από Καρδιά) συνιστάται η διενέργεια καρδιακής μαγνητικής τομογραφίας (cardiac MRI ή cMRI) και τομογραφίας εκπομπής ποζιτρονίων (PET) με 18F-FDG (18F-fluorodeoxyglucose ).
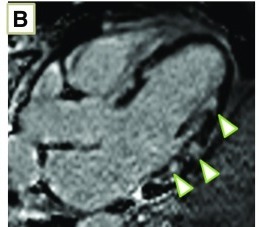
Πιο πάνω φαίνεται Καρδιακή Σαρκοείδωση σε cMRI με περιοχές ίνωσης και φλεγμονής στο προσθιοπλάγιο τοίχωμα της αριστερής κοιλίας (LGE).
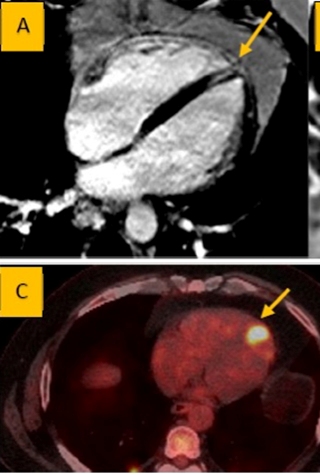
Πιο πάνω φαίνεται Καρδιακή Σαρκοείδωση Α: cMRI με περιοχές ίνωσης και φλεγμονής στην κορυφή της αριστερής κοιλίας (LGE), Β: PET με 18F-FDG που δείχνει θερμή περιοχή στην κορυφή της αριστερής κοιλίας.
>>> Η cMRI θεωρείται θετική αν υπάρξουν εστίες με καθυστερημένη ενίσχυση σήματος του Γαδολινίου (LGE) που υποδεικνύουν ότι δημιουργήθηκε ίνωση (ουλώδης ιστός) σε χρόνια φάση ή αύξηση του εξωκυττάριου χώρου από οίδημα και φλεγμονή σε οξεία φάση. (Το Γαδολίνιο καθυστερεί να απομακρυνθεί από αυτές τις περιοχές).
[Παθολογική Τ1 χαρτογράφηση δείχνει ίνωση ή φλεγμονή, ενώ παθολογική Τ2 χαρτογράφηση δείχνει οίδημα και πιθανή φλεγμονή]
Η ευαισθησία της μεθόδου είναι 93% (βρίσκει τους 93 από κάθε 100 που έχουν πρόβλημα) και η ειδικότητα της είναι 85% (λέει ψέματα ότι έχουν πρόβλημα οι 15 από κάθε 100 που ΔΕΝ έχουν πρόβλημα).
Αν η cMRI είναι φυσιολογική και δεν υπάρχουν συμπτώματα – ευρήματα από την καρδιά, σταματά η περαιτέρω διερεύνηση για Καρδιακή Σαρκοείδωση.
Δυστυχώς ένα θετικό cMRI-LGE δεν διαχωρίζει αν η νόσος είναι ενεργή ή όχι. Έτσι ένα θετικό cMRI-LGE ακολουθείται από διενέργεια τομογραφίας εκπομπής ποζιτρονίων.
>>> Η τομογραφία εκπομπής ποζιτρονίων (PET) με 18F-FDG (18F-fluorodeoxyglucose) σε συνδυασμό με αξονική τομογραφία (CT) συνδυάζει τομογραφία όλου του σώματος και Καρδιακή τομογραφία. Η εύρεση θερμής περιοχής δείχνει ότι στο σημείο υπάρχει φλεγμονή.
Το καρδιακό σπινθηρογράφημα PET/CT έχει ευαισθησία περίπου 88% και ειδικότητα περίπου 80% αντίστοιχα αν γίνει καλή προετοιμασία (πολύωρη αποχή από φαγητό, αυξημένη λήψη λιπαρών και ελάχιστη λήψη υδατανθράκων την προηγούμενη μέρα)
Αυτό επιπλέον είναι απαραίτητο και για παρακολούθηση των αποτελεσμάτων της θεραπείας (διενεργείται ξανά στους 3, 6 και 12 μήνες και 3 μήνες μετά το τέλος της θεραπείας) και επίσης δείχνει και τις μη καρδιακές εντοπίσεις της Σαρκοείδωσης.
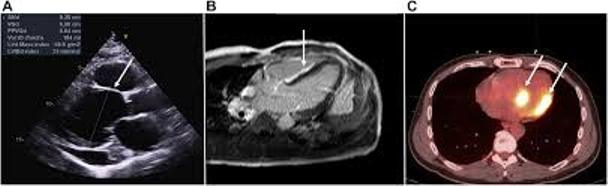
Στις ανωτέρω εικόνες από άνθρωπο με Καρδιακή Σαρκοείδωση, φαίνεται λέπτυνση της βάσης του μεσοκοιλιακού διαφράγματος σε Υπερηχοκαρδιογράφημα (Α), LGE στο μεσοκοιλιακό διάφραγμα και το το ελεύθερο τοίχωμα της δεξιάς κοιλίας σε cMRI (Β) και εστιακές προσλήψεις FDG στο πλάγιο τοίχωμα και το κατώτερο διάφραγμα σε PET (C).
ΠΟΡΕΙΑ – ΠΡΟΓΝΩΣΗ
Αν υπάρχει Καρδιακή ανεπάρκεια με μειωμένο το κλάσμα εξωθήσεως** η επιβίωση στη δεκαετία δυστυχώς είναι μόνο περίπου 36%.
Αν δεν χορηγηθεί θεραπεία σε Καρδιακή Σαρκοείδωση, πιθανώς αυτή θα καταλήξει σε Διατατική μυοκαρδιοπάθεια και κοιλιακή ταχυκαρδία.
[** Κλάσμα εξωθήσεως ονομάζεται το πόσο ποσοστό από το αίμα που μπήκε στην αριστερή κοιλία (κατά τη διαστολή της), εκτοξεύθηκε στην αορτή (κατά τη συστολή της). Αυτό φυσιολογικά πρέπει να είναι μεγαλύτερο από 50%]
ΘΕΡΑΠΕΙΑ ΚΑΡΔΙΑΚΗΣ ΣΑΡΚΟΕΙΔΩΣΗΣ
Δεν υπάρχει ειδική θεραπεία για τη Σαρκοείδωση, όμως οι περισσότεροι πορεύονται καλά με ανοσοκατασταλτικά και επιπλέον μερικές φορές αυτή θεραπεύεται από μόνη της.
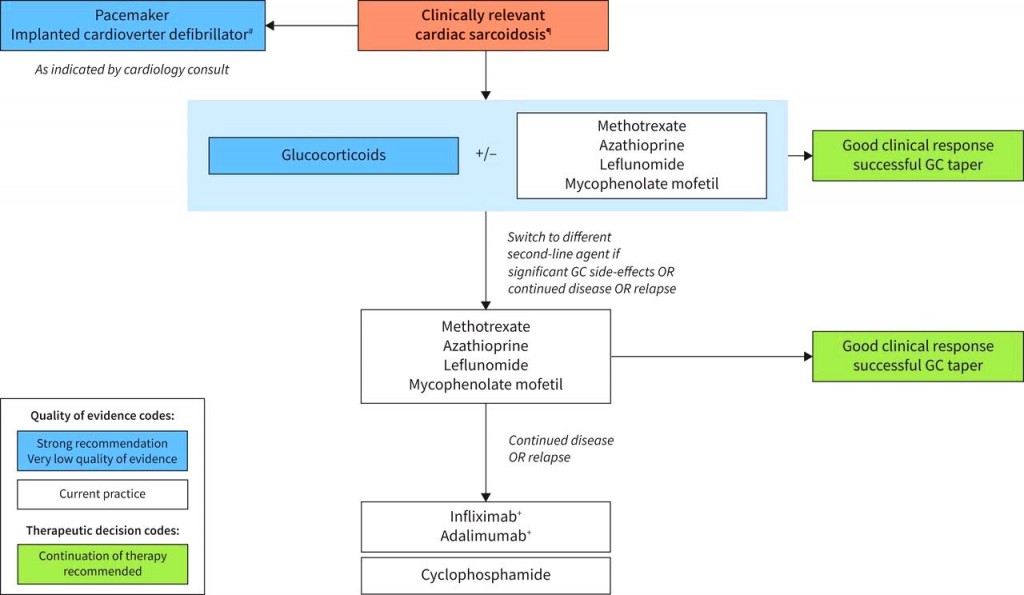
Η θεραπεία περιλαμβάνει φάρμακα και επεμβατικές μεθόδους όπως είναι η τοποθέτηση εμφυτεύσιμου αυτόματου απινιδωτή (ICD), η καταστροφή (κατάλυση) εστίας παραγωγής εκτάκτων κοιλιακών συστολών ή κοιλιακής ταχυκαρδίας μέσω καθετήρα κλπ.
Τοποθέτηση εμφυτεύσιμου αυτόματου απινιδωτή (ICD) χρειάζεται για αποφυγή του αιφνίδιου καρδιακού θανάτου, αν υπάρξει επιμένουσα κοιλιακή ταχυκαρδία, σε όσους επιβίωσαν από αιφνίδιο καρδιακό θάνατο, σε κλάσμα εξωθήσεως κάτω από 35%, μετά από συγκοπτικό επεισόδιο, αν πρόκειται να τοποθετηθεί βηματοδότης κλπ.
Η ΦΑΡΜΑΚΕΥΤΙΚΗ ΘΕΡΑΠΕΙΑ περιλαμβάνει αντιφλεγμονώδη φάρμακα (π.χ. Ασπιρίνη Παρακεταμόλη), ανοσοκασταλτικά φάρμακα, φάρμακα κατά της καρδιακής ανεπάρκειας, αντιαρρυθμικά φάρμακα (π.χ. β – αναστολείς, Αμιοδαρόνη). Απαγορεύονται φάρμακα της ομάδας Ι των αντιαρρυθμικών).
ΑΝΟΣΟΚΑΣΤΑΛΤΙΚΑ ΦΑΡΜΑΚΑ:
Αν υπάρχουν κλινικά ευρήματα – συμπτώματα από την καρδιά και φανεί ενεργή φλεγμονή στο ΡΕΤ ή σε ενδομυοκαρδιακή βιοψία (EMB), χορηγείται θεραπεία ανοσοκαταστολής.
Αν δεν υπάρχουν κλινικά συμπτώματα από την καρδιά και το κλάσμα εξωθήσεως είναι φυσιολογικό, δεν γνωρίζουμε αν υπάρχει όφελος από τη θεραπεία.
>> Η ανοσοκαταστολή ξεκινά με Κορτιζόνη π.χ. Πρεδνιζόνη 0.5 mg/kg/μέρα.
Αυτή μειώνεται σταδιακά ανά μήνα μετά το 3μηνο, αν δείξει βελτίωση το FDG-PET, κατά 5-10 mg μέχρι η θεραπεία να φτάσει τα 10 mg/ ημέρα και σταματά σε 14 μήνες αν δεν υπάρχουν ευρήματα Καρδιακής Σαρκοείδωσης με το FDG-PET.
Ο έλεγχος με το FDG-PET γίνεται σε 3-6-12 μήνες και 3 μήνες μετά τη διακοπή της θεραπείας (αν και μερικοί ειδικοί συστήνουν επαναληπτικό έλεγχο με το FDG-PET μόνο αν επιμένουν ή επανέλθουν τα συμπτώματα – ευρήματα).
Στη συνέχεια θα γίνεται έλεγχος ανά έτος για 5 χρόνια.
Η αποτελεσματικότητα της θεραπείας ελέγχεται από την ύπαρξη ή όχι συμπτωμάτων, το ΗΚΓφημα, το Holter, την Τροπονίνη, το ΒΝΡ, το κλάσμα εξωθήσεως. Όμως η σπουδαιότερη εξέταση είναι η διενέργεια FDG–PET.
>> Αν η θεραπεία αποτύχει ή υπάρξουν σοβαρές παρενέργειες από την Κορτιζόνη, ξεκινά η χορήγηση Methotrexate σε δόση 15 mg ανά 7 ημέρες ή Αzathioprine σε δόση 1-2 mg/kg/ημέρα.
>> Αν και αυτή η θεραπεία αποτύχει, χορηγούνται μονοκλωνικά αντισώματα κατά του TNF, π.χ. το Ιnfliximab (Remicade) σε δόση 5 mg/kg, αρχικά, μετά σε 14 και 28 μέρες και αργότερα ανά 2μηνο για 1 χρόνο.
[Η κυτοκίνη παράγοντας νέκρωσης όγκων ή TNF ελευθερώνεται από τα μακροφάγα σε λοίμωξη, για να επιστρατευτούν και άλλα κύτταρα του ανοσοποιητικού συστήματος]
Εναλλακτικά μπορεί να χορηγηθεί το Adalimumab (Humira).
Πριν χορηγηθούν αυτά πρέπει να γίνει έλεγχος για λοίμωξη, ενεργή φυματίωση και να διενεργηθούν όποιοι εμβολιασμοί δεν έχουν γίνει.
Αν συγχορηγηθεί ταυτόχρονη θεραπεία με χαμηλή δόση Μethotrexate ή Αzathioprine, αυξάνεται η αποτελεσματικότητα τους.
>> Επίσης ερευνάται ένα νέο φάρμακο, το Efzofitimod για την Πνευμονική Σαρκοείδωση, που μειώνει τη δράση του ανοσοποιητικού συστήματος σε ανεξέλεγκτη φλεγμονή.
https://clinicaltrials.gov/study/NCT03824392
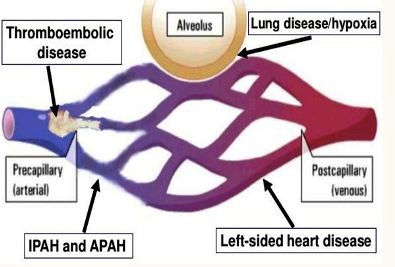
Η ΠΝΕΥΜΟΝΙΚΗ ΥΠΕΡΤΑΣΗ
Αν υπάρχει βαριά χρόνια Πνευμονική Σαρκοείδωση τότε δημιουργείται Πνευμονική Υπέρταση τύπου 3, λόγω του ότι αυξάνεται η αντίσταση των πνευμονικών αγγείων στη διέλευση του αίματος από την φλεγμονή και την ίνωση. Επιπλέον σε βαριά προσβολή της αριστερής κοιλίας δημιουργείται Πνευμονική Υπέρταση τύπου 2.
[Στην Πνευμονική Υπέρταση τύπου 3, το αίμα δυσκολεύεται να περάσει μέσα από τα αγγεία των πνευμόνων, ώστε να καταλήξει στον αριστερό κόλπο, λόγω της βλάβης που προκάλεσε η βαριά χρόνια Πνευμονική Σαρκοείδωση σ’ αυτά]
Έτσι αρχικά δημιουργείται αντιρροπιστική υπερτροφία της δεξιάς κοιλίας (με συμπτώματα δύσπνοιας, εξάντλησης και ζάλης στην κόπωση) και τελικά δεξιά καρδιακή ανεπάρκεια (με πρήξιμο – οίδημα στην κοιλιά και τα πόδια).
ΕΝΔΕΙΚΤΙΚΗ ΒΙΒΛΙΟΓΡΑΦΙΑ
https://academic.oup.com/eurheartj/article/44/17/1495/7078716
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7159433/
https://www.nejm.org/doi/10.1056/NEJMra2101555
https://www.sciencedirect.com/science/article/pii/S0954611120303012
https://onlinelibrary.wiley.com/doi/10.1111/joim.13629
https://www.sciencedirect.com/science/article/abs/pii/S0167527303005151
https://www.mdpi.com/2077-0383/10/11/2476
https://pubmed.ncbi.nlm.nih.gov/31498063/
https://www.clinexprheumatol.org/abstract.asp?a=13691
https://www.frontiersin.org/articles/10.3389/fcvm.2023.1156474/full
https://www.cjcopen.ca/article/S2589-790X%2820%2930235-3/pdf