ΤΟ ΕΜΦΡΑΓΜΑ NSTEMI (Η ΠΡΟΓΝΩΣΗ ΚΑΙ Η ΘΕΡΑΠΕΙΑ ΤΟΥ)

Ενημερώθηκε στις 25/5/2022
ΛΙΓΑ ΓΙΑ ΤΟ ΟΞΥ ΕΜΦΡΑΓΜΑ ΚΑΙ ΤΗ ΣΤΕΦΑΝΙΑΙΑ ΝΟΣΟ
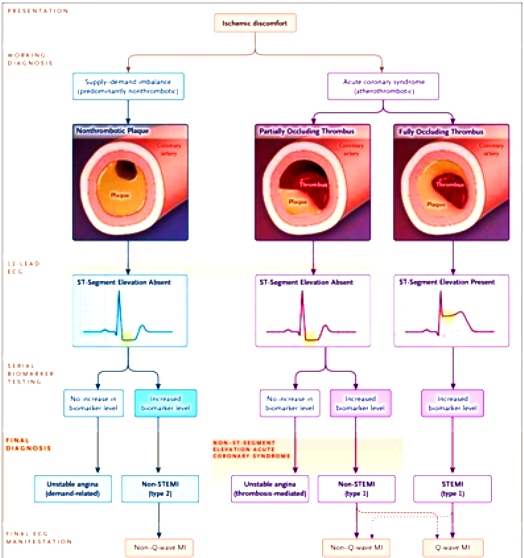
Το οξύ έμφραγμα του μυοκαρδίου τύπου 1, είναι η νέκρωση κυττάρων του, σε κλινική κατάσταση όπου υπάρχει οξεία παρατεταμένη ισχαιμία του μυοκαρδίου από θρόμβωση στεφανιαίας αρτηρίας (ή από συνδυασμό θρόμβωσης και σπασμού). [Στο έμφραγμα τύπου 2 δεν υπάρχει θρόμβωση.]
(Ισχαιμία είναι η μειωμένη προσφορά οξυγόνου-αίματος συγκριτικά με τη ζήτηση του.)
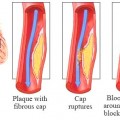
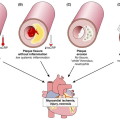
Το έμφραγμα τύπου 1 συνήθως οφείλεται σε ρήξη αθηροσκληρωτικής πλάκας που είναι στο εσωτερικό στεφανιαίας αρτηρίας και επακόλουθη θρόμβωση. Η ύπαρξη αθηροσκληρωτικών πλακών στις στεφανιαίες αρτηρίες ονομάζεται Στεφανιαία Νόσος.
# Όμως έμφραγμα μπορεί να γίνει και χωρίς την ύπαρξη στενωτικής αθηρωματικής πλάκας, οπότε αυτό ονομάζεται MINOCA. Η καρδιακή μαγνητική τομογραφία (CMR) βρίσκει την αιτία της, στο 85% των περιπτώσεων.
Σε ένα μεγάλο ποσοστό ανθρώπων (μέχρι 20% ιδίως σε γυναίκες) με NSTEMI, στη στεφανιογραφία δεν υπάρχουν καθόλου στενώσεις ή δεν υπάρχουν σημαντικές στενώσεις.
[Σε μια μεγάλη σειρά βρέθηκε ότι o συνδυασμός θανάτου- επανεμφράγματος στις 30 μέρες από το NSTEMI, ήταν πολύ μικρότερος σε όσους δεν είχαν σημαντικές στενώσεις συγκριτικά με όσους παρουσίαζαν σημαντικές στενώσεις (2.2% vs 13.3%).]
# Επίσης έμφραγμα μπορεί να συμβεί και από αυτόματο διαχωρισμό των στεφανιαίων αρτηριών (Spontaneous Coronary Artery Dissection ή SCAD). Αυτός συμβαίνει από αιμάτωμα στον μέσο χιτώνα της αρτηρίας, οπότε στενεύει ο αληθινός αυλός της αρτηρίας και εμποδίζεται η ροή του αίματος σ’ αυτήν.
Στις γυναίκες κάτω των 50 ετών ο SCAD αποτελεί το 1/3 των περιπτώσεων εμφράγματος ! Γενικά σε όλους αυτός προκαλεί το 4% των εμφραγμάτων.
# Τη δημιουργία αθηρωμάτωσης, ευνοούν ορισμένοι Παράγοντες Κινδύνου. Το κάπνισμα, η υπερχοληστεριναιμία (αύξηση LDL ή/και μείωση HDL), η υπέρταση, ο σακχαρώδης διαβήτης, η μεγάλη ηλικία και τα γονίδια από τους γονείς, είναι οι κυριότεροι.
Αν βρεθεί Στεφανιαία Νόσος, πρέπει να χορηγείται έγκαιρα η βέλτιστη θεραπεία ανάλογα με την περίπτωση, για να μην δημιουργηθεί οξύ έμφραγμα του μυοκαρδίου που είναι επικίνδυνη και μη αναστρέψιμη κατάσταση.
ΤΟ ΕΜΦΡΑΓΜΑ NSTEMI
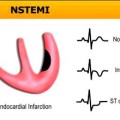
Το οξύ έμφραγμα του μυοκαρδίου είναι δυο ειδών. Το STEMI (παλιότερα ονομαζόταν διατοιχωματικό έμφραγμα ή με παρουσία κύματος Q αργότερα στο ΗΚΓφημα) και το N(on)-STEMI (παλιότερα ονομαζόταν υπενδοκάρδιο ή χωρίς κύμα Q αργότερα).
Περίπου 22.000 άνθρωποι στην Ελλάδα παρουσιάζουν NSTEMI κάθε χρόνο. Αυτό αποτελεί περίπου το 70% των περιπτώσεων με οξύ στεφανιαίο σύνδρομο. Το οξύ έμφραγμα του μυοκαρδίου αποτελεί την πρώτη αιτία θανάτου στις αναπτυγμένες χώρες.
Στο έμφραγμα NSTEMI, συνήθως η νέκρωση συμβαίνει στο εσωτερικό τμήμα του τοιχώματος της αριστερής κοιλίας. Λέγεται N(on)-STEMI γιατί δεν υπάρχει επίμονη ανάσπαση του κύματος ST στο ΗΚΓφημα. Σ’ αυτό παρατηρείται είτε πτώση του κύματος ST είτε αρνητικό κύμα T είτε παροδική για λιγότερο από 20 λεπτά, ανάσπαση του κύματος ST είτε και φυσιολογικό ΗΚΓφημα.
Αυτό συνήθως δημιουργείται από κερματισμό θρόμβου (κυρίως αιμοπεταλιακού θρόμβου) και εμβολική απόφραξη μικρότερης στεφανιαίας αρτηρίας περιφερικά, από κομμάτι του θρόμβου.
Κερματισμός του θρόμβου συμβαίνει συχνότερα σε θρόμβο που δημιουργήθηκε σε πλάκα με διαβρωμένο ενδοθήλιο.
(Επίσης μπορεί να δημιουργηθεί από πλήρη απόφραξη μικρού κλάδου στεφανιαίας αρτηρίας από θρόμβο ή από μερική απόφραξη επικάρδιας στεφανιαίας αρτηρίας από θρόμβο και σπασμό. Αυτός κυρίως δημιουργείται από κάπνισμα, αυξημένη δράση του συμπαθητικού νευρικού συστήματος, κοκαΐνη και εφεδρίνη.)
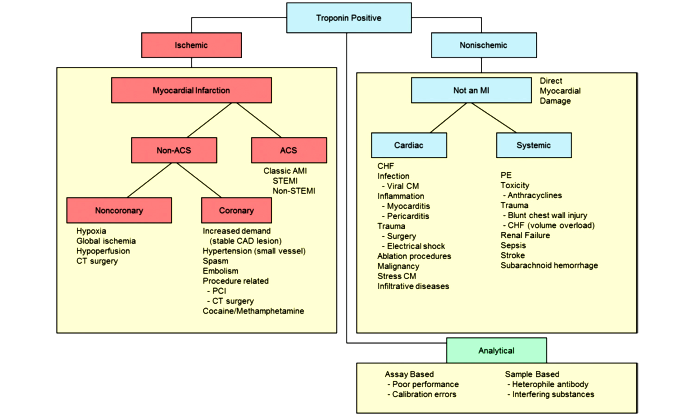
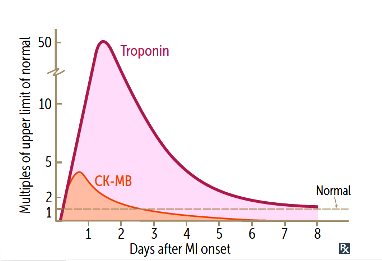
Κατά την αρχική προσέλευση του ανθρώπου με πόνο στο θώρακα, το NSTEMI και η Ασταθής Στηθάγχη (UA), είναι δύσκολο να διαχωριστούν μόνο από το ΗΚΓφημα. Αντιλαμβανόμαστε ότι είναι NSTEMI αργότερα, όταν έχουμε το αποτέλεσμα της αιματολογικής εξέτασης Τροπονίνη υψηλής ευαισθησίας.
ΑΠΑΙΤΟΥΝΤΑΙ ΤΑΥΤΟΧΡΟΝΑ ΤΡΕΙΣ ΠΡΟΫΠΟΘΕΣΕΙΣ ΓΙΑ ΝΑ ΔΙΑΓΝΩΣΘΕΙ ΤΟ ΟΞΥ ΕΜΦΡΑΓΜΑ
Α) Αυξημένη αρχική πιθανότητα ισχαιμίας ανάλογα με την κλινική εικόνα του ασθενούς και τα χαρακτηριστικά του πόνου ή άλλων συμπτωμάτων.
Β) ΗΚΓφικές αλλοιώσεις
Γ) Αύξηση της Τροπονίνης υψηλής ευαισθησίας (h.s. Tn).
Όσο ψηλότερη η αύξηση της h.s. Tn, τόσο περισσότερα καρδιακά μυικά κύτταρα έχουν νεκρωθεί.
# Έτσι η διάγνωση του εμφράγματος γίνεται με μεγάλη σιγουριά αν η αρχική τιμή της h.s. Tn είναι τουλάχιστον 5 ΦΟΡΕΣ ΜΕΓΑΛΥΤΕΡΗ της 99ης θέσης ή αν η τιμή της h.s. Tn είναι μεγαλύτερη της 99ης θέσης στην ΠΡΟΣΕΛΕΥΣΗ και αργότερα υπάρχει ΜΕΤΑΒΟΛΗ της h.s. Tn, μεγαλύτερη από 20%, μεταξύ των διαδοχικών μετρήσεων της τιμής της.
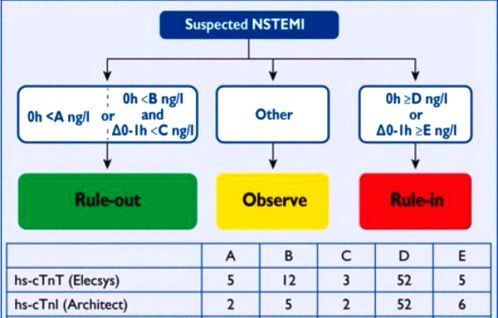
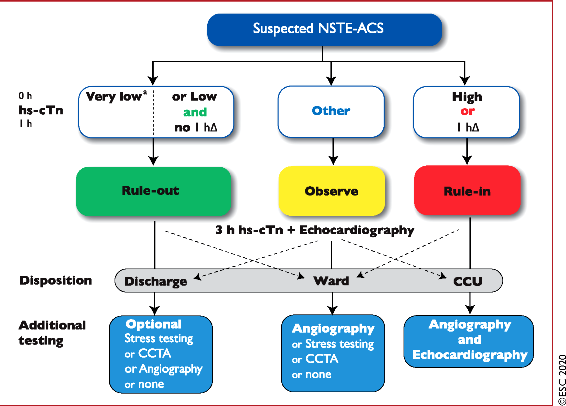
Η Ευρωπαϊκή Καρδιολογική Εταιρία συστήνει τον κανόνα 0 h/1 h rule-in and rule-out algorithm για τον γρήγορο (σε 0 και 1 ώρα) αποκλεισμό ή επιβεβαίωση του N-STEMI. (δεύτερος καλύτερος είναι ο αλγόριθμος των 0 και 2 ωρών).
Στον κανόνα 0 h/1 h χρησιμοποιείται η απόλυτη τιμή της h.s. Tn στην προσέλευση του ανθρώπου με πόνο, στη 0 ώρα και η μεταβολή της τιμής, στη 1 ώρα, άσχετα από το πότε ξεκίνησε ο πόνος.
Πιο κάτω αναγράφονται οι τιμές για συγκεκριμένα αντιδραστήρια, το hs-cTnT (Elecsys) και το hs-cTnI (Architect).
Για παράδειγμα με το Elecsys αν εμφανιστεί κάποιος με < 12 ng/l και στη μια ώρα η μεταβολή είναι λιγότερη από 3 ng/l ή η αρχική τιμή είναι < από 5 ng/l, σχεδόν αποκλείεται το N-STEMI.
Αν η αρχική τιμή είναι > από 52 ng/l ή η μεταβολή στη 1 ώρα είναι μεγαλύτερη από 5 ng/l, σχεδόν επιβεβαιώνεται το N-STEMI.
Για το Elecsys η ευαισθησία είναι 99.3% (δεν βρίσκει το 0.7% των NSTEMI) και η ειδικότητα 94.5% (λέει “ψέματα” ότι έχουν NSTEMI οι 5.5 σε κάθε 100 που δεν το έχουν).
Για το Architect η ευαισθησία είναι 98.8% και η ειδικότητα 90.4%.
Καλό είναι να ξαναελέγχεται στις 3 ώρες η τιμή της h.s. Tn που βρέθηκε φυσιολογική.
Από το FDA είναι εγκεκριμένα 3 αντιδραστήρια: Το Elecsys 2010 platform (Roche Diagnostics), το ARCHITECT i2000SR (Abbott Diagnostics) και το hsVista (Siemens Diagnostics).
Όμως πρέπει να γνωρίζουμε ότι πέρα από την ύπαρξη ή μη εμφράγματος, υπάρχουν και ορισμένοι παράγοντες που επηρεάζουν την τιμή της hs Tn, με πιο σπουδαίο τις ώρες που πέρασαν από την έναρξη του πόνου. Επίσης η ηλικία του εξεταζομένου (στην ουσία η κατάσταση της καρδιάς του), η ύπαρξη νεφρικής ανεπάρκειας και το φύλο του εξεταζομένου.
Ο ΥΠΟΛΟΓΙΣΜΟΣ ΤΟΥ ΚΙΝΔΥΝΟΥ ΓΙΑ ΘΑΝΑΤΟ ΣΤΟ NSTEMI
Όταν εμφανιστεί στον καρδιολόγο άνθρωπος με πόνο στο στήθος, χρειάζεται άμεση αναγνώριση- διάγνωση του NSTEMI, άμεση κατάταξη του σε ομάδα κινδύνου και άμεση θεραπεία του.
Ο άμεσος κίνδυνος του ανθρώπου με NSTEMI είναι μέγιστος στην αρχή και μειώνεται σημαντικά στις επόμενες μέρες. Ο άμεσος κίνδυνος εξαρτάται από την κλινική παρουσία, τις συνυπάρχουσες παθήσεις και την βαρύτητα της στεφανιαίας νόσου. Η επικινδυνότητα της πάθησης πρέπει να γίνει γνωστή στην οικογένεια του ασθενούς και στον ίδιο όταν περάσουν μερικές μέρες.
Ο κίνδυνος για θάνατο ή νέο έμφραγμα του ανθρώπου με NSTEMI, παραμένει για μήνες. Ο μακροχρόνιος κίνδυνος εξαρτάται από τη λειτουργικότητα της αριστερής κοιλίας, την βαρύτητα της στεφανιαίας νόσου, την ύπαρξη αθηροσκλήρωσης σε άλλες αρτηρίες (π.χ. έσω καρωτίδες), την ύπαρξη ισχαιμίας σε σπινθηρογράφημα μυοκαρδίου ή stress echo, την ύπαρξη κολπικής μαρμαρυγής και την ύπαρξη άλλων μη καρδιακών παθήσεων.
Στον 1 χρόνο η πιθανότητα θανάτου και νέου εμφράγματος είναι περίπου 10%.
Ο ΑΜΕΣΟΣ ΚΙΝΔΥΝΟΣ
Στο NSTEMI ο κίνδυνος είναι χαμηλός για θανατηφόρα αρρυθμία ή άλλες σοβαρές επιπλοκές όταν δεν υπάρχει αιμοδυναμική αστάθεια (π.χ. καρδιογενές shock, οξεία καρδιακή κάμψη), ούτε σοβαρές αρρυθμίες, ούτε κλάσμα εξωθήσεως κάτω από 40%, ούτε κριτικές στενώσεις επικαρδίων στεφανιαίων αρτηριών και επίσης εφ’ όσον δεν επιμένει ή επανέρχεται ο στηθαγχικός πόνος.
Για να υπολογίσουμε τον κίνδυνο του ανθρώπου με NSTEMI έχουν δημιουργηθεί δύο εργαλεία στο διαδίκτυο. Ο υπολογισμός του κινδύνου βοηθά στη θεραπεία και στη πρόγνωση του ανθρώπου με πόνο και NSTEMI.
Το πρώτο και ακριβέστερο είναι το GRACE 2.0 risk calculator. Αυτό προβλέπει τόσο τη νοσοκομειακή θνητότητα όσο και τη θνητότητα αργότερα για έμφραγμα (NSTEMI και STEMI), μέχρι την 3ετία (επίσης την πιθανότητα θανάτου ή εμφράγματος στον 1 χρόνο) και εμφανίζεται στην εξής διεύθυνση:
https://www.mdcalc.com/grace-acs-risk-mortality-calculator
Το δεύτερο είναι το TIMI risk score που προβλέπει τον κίνδυνο θανάτου ή νέου εμφράγματος ή επείγουσας ανάγκης για επέμβαση επαναιμάτωσης στις επόμενες 14 ημέρες από την εισαγωγή στο Νοσοκομείο και μπορεί να το δει κάποιος στην εξής διεύθυνση:
http://www.timi.org/index.php?page=calculators
ΘΕΡΑΠΕΙΑ NSTEMI
Μόλις τεκμηριωθεί η διάγνωση του NSTEMI αρχίζουμε τη χορήγηση αντιαιμοπεταλιακής / αντιπηκτικής θεραπείας και επίσης αντιστηθαγχικής θεραπείας.
Η επιπλέον θεραπεία (αγγειοπλαστική με DEStent ή εγχείρηση Bypass) εξαρτάται από την επιμονή του στηθαγχικού πόνου, από τα ευρήματα στην στεφανιογραφία, από τον υπολογισμό του κινδύνου (με το GRACE 2.0 risk score), από τις διαδοχικές τιμές της Τροπονίνης υψηλής ευαισθησίας και από το κλάσμα εξωθήσεως (που φαίνεται στο υπερηχοκαρδιογράφημα).
Α) Αντιαιμοπεταλιακή και Αντιπηκτική θεραπεία
Η έναρξη και εξέλιξη του NSTEMI οφείλονται στη δημιουργία του αιμοπεταλιακού θρόμβου και την προσθήκη του τρισδιάστατου πλέγματος ινώδους σ’ αυτόν.
Έτσι απαιτείται αναστολή της συσσώρευσης των αιμοπεταλίων με διπλή αντιαιμοπεταλιακή αγωγή αρχικά εφ’ όσον γνωρίζουμε την ανατομία των στεφανιαίων (και για διάρκεια αντιστρόφως ανάλογη της πιθανότητας αιμορραγίας του ανθρώπου) και με προσωρινή αναστολή της πήξεως (αναστολή δημιουργίας της θρομβίνης), ιδίως σε όσους θα υποβληθούν σε αγγειοπλαστική.
NSTEMI: ΠΡΙΝ και κατά την αγγειοπλαστική
Χορηγείται:
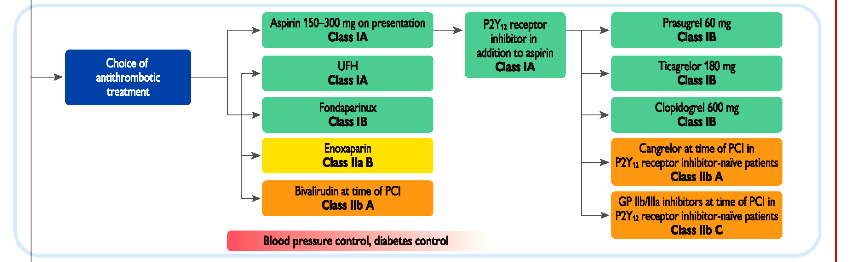
1) Ασπιρίνη 250 mg αρχικά και 75 ως 100 mg ημερησίως επ’ αόριστον στη συνέχεια.
2) Διπλή αντιαιμοπεταλιακή αγωγή χορηγείται ΜΟΝΟ εφ’ όσον γνωρίζουμε την ανατομία των στεφανιαίων αρτηριών (λόγω πιθανότητας διαχωρισμού της αορτής ή ενδεχόμενης διενέργειας bypass μετά τη στεφανιογραφία).
# Αν θα γίνει αγγειοπλαστική προτιμάται η Πρασουγρέλη (ή ίσως η Τικαγρελόρη), ΑΜΕΣΩΣ πριν την αγγειοπλαστικη και αμέσως ΜΕΤΑ τη στεφανιογραφια.
3) Αν θα διενεργηθεί αγγειοπλαστική συνιστάται επιπλέον και αναστολή της πήξεως με αναστολή δημιουργίας της θρομβίνης και του ινώδους.
Η αντιπηκτική θεραπεία προτιμάται να γίνει με Ηπαρίνη ενδοφλεβίως (UFH) ή ίσως με Ενοξαπαρίνη (ΙΙα) ή σπάνια με Bivalirudin (ΙΙβ).
Η αντιπηκτική θεραπεία θα διακοπεί αμέσως μετά την αγγειοπλαστική , εκτός και αν υπάρχει κολπική μαρμαρυγή ή θρόμβος στην αριστερή κοιλία.
# Το Fondaparinux (Arixtra), 2.5 mg την ημέρα, μπορεί να χορηγηθεί σε περίπτωση που ακολουθείται συντηρητική φαρμακευτική αγωγή και μέχρι τη διενέργεια στεφανιογραφίας αργότερα. Αν χρειαστεί αγγειοπλαστική, θα χορηγηθεί UFH εφ’ άπαξ αμέσως πριν από αυτήν.
# Οι αναστολείς των υποδοχέων GP IIb/IIIa: Σήμερα που υπάρχουν η Τicagrelor και η Ρrasugrel (ισχυρά και με ταχύτατη δράση), οι αναστολείς των υποδοχέων GP IIb/IIIa μπορούν να χρησιμοποιηθούν (οδηγία ΙΙα) για διάσωση κατά – μετά αγγειοπλαστική σε περιπτώσεις επαναθρόμβωσης με μείωση της ροής του αίματος.
NSTEMI: ΜΕΤΑ από την αγγειοπλαστική (χωρίς κολπική μαρμαρυγή)
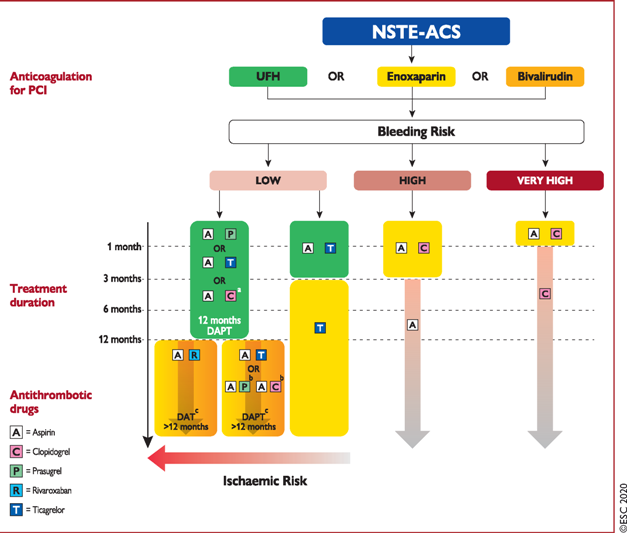
# Η συνήθης πρακτική αν ο κίνδυνος αιμορραγίας είναι μικρός και ταυτόχρονα είναι μεγάλος ο κίνδυνος ισχαιμίας είναι να χορηγείται για 12 μήνες τουλάχιστον, διπλή αντιαιμοπεταλιακή θεραπεία με Ασπιρίνη και Τικαγρελόρη ή Πρασουγρέλη.
(Η Κλοπιδογρέλη θα χορηγηθεί αν αντενδείκνυνται οι δυο προηγούμενοι αναστολείς των P2Y12)
# Αν ο κίνδυνος αιμορραγίας είναι ψηλός (με το PRECISE-DAPT score ≥25 ή ύπαρξη κριτηρίων του ARC-HBR) χορηγείται διπλή αντιαιμοπεταλιακή θεραπεία με Ασπιρίνη και με Κλοπιδογρέλη για 3 – 6 μήνες και μετά Ασπιρίνη.
# Αν ο κίνδυνος αιμορραγίας είναι ΠΟΛΥ ψηλός με αιμορραγία τον τελευταίο μήνα (ή αν σχεδιάζεται εγχείρηση bypass το επόμενο κοντινό διάστημα), χορηγείται διπλή αντιαιμοπεταλιακή θεραπεία με Ασπιρίνη και με Κλοπιδογρέλη για 1 μήνα και μετά Κλοπιδογρέλη.
# Αν ο κίνδυνος αιμορραγίας είναι μικρός (PRECISE-DAPT score < 25 και μη ύπαρξη κριτηρίων του ARC-HBR) και ταυτόχρονα είναι μικρός και ο κίνδυνος ισχαιμίας, χορηγείται για 3 μήνες Ασπιρίνη και Τικαγρελόρη, και στη συνέχεια μόνο Τικαγρελόρη ίσως και για περισσότερο από 12 μήνες (!) (Καλύτερα σε δόση 60 mg x2)
# Αν ο κίνδυνος αιμορραγίας είναι μικρός (PRECISE-DAPT score < 25 και μη ύπαρξη κριτηρίων του ARC-HBR) και ταυτόχρονα είναι μέτριος ο κίνδυνος ισχαιμίας, χορηγείται για για 12 μήνες τουλάχιστον, διπλή αντιαιμοπεταλιακή θεραπεία με Ασπιρίνη και Τικαγρελόρη ή Πρασουγρέλη και μετά τους 12 μήνες μπορεί να συνεχίσει* (ΙΙβ) Ασπιρίνη και Τικαγρελόρη (Καλύτερα σε δόση 60 mg x2)
# Αν ο κίνδυνος αιμορραγίας είναι μικρός και ταυτόχρονα ο κίνδυνος ισχαιμίας είναι μεγάλος, χορηγείται για για 12 μήνες τουλάχιστον, διπλή αντιαιμοπεταλιακή θεραπεία με Ασπιρίνη και Τικαγρελόρη ή Πρασουγρέλη και μετά τους 12 μήνες συνεχίζει* (ΙΙα) Ασπιρίνη και Ριβαροξαμπάνη σε μικρή δόση (2.5 mg x 2).
(*Αν δεν υπάρχει εγκεφαλικό επεισόδιο στο παρελθόν, ή πρόσφατη αιμορραγία από το γαστρεντερικό, ή αναιμία με πιθανή αιτία αιμορραγία από το γαστρεντερικό, ή αιμορραγική διάθεση, ή πολύ μεγάλη ηλικία, ή ηπατική ανεπάρκεια, ή νεφρική ανεπάρκεια με eGFR <15 mL/min)
[Η Κλοπιδογρέλη είναι προ-φάρμακο, δηλαδή δεν δρα στην μορφή που την δίνουμε, αλλά μετατρέπεται στο ήπαρ, μετά από οξείδωση από το ένζυμο CYP2C19, στον ενεργό μεταβολίτη της και είναι αυτός που δρα στους υποδοχείς ADP των αιμοπεταλίων.
Πάντως σε ένα μεγάλο ποσοστό ανθρώπων (που κυμαίνεται ανάλογα με τον πληθυσμό) η δράση της Κλοπιδογρέλης δεν φτάνει σε επαρκή μείωση της συγκόλλησης των αιμοπεταλίων λόγω μετάλλαξης του γονιδίου του υπεύθυνου για το CYP2C19.]
# Υπ’ όψιν ότι η θρομβολυτική θεραπεία ΑΠΑΓΟΡΕΥΕΤΑΙ στο NSTEMI.
Β) Υπόλοιπα αντι-ισχαιμικά και άλλα μέτρα.
1) Χορηγείται Οξυγόνο μόνο αν ο κορεσμός του είναι λιγότερος από 90% στο αρτηριακό αίμα.
2) Χορηγούνται Υπογλώσσια δισκία Νιτρογλυκερίνης (αν τις προηγούμενες 24 με 48 ώρες δεν έχει ληφθεί φάρμακο κατά της στυτικής δυσλειτουργίας (αναστολέας της φωσφοδιεστεράσης π.χ. Viagra).
Σε υπέρταση ή επιμένουσα ισχαιμία ή καρδιακή ανεπάρκεια μπορεί να χορηγηθεί και ενδοφλέβια Νιτρογλυκερίνη.
3) Χορηγείται Ενδοφλέβια ή υποδόρια Μορφίνη σε έντονο επιμένοντα στηθαγχικό πόνο, αν δεν υπάρχει αντένδειξη (οδηγία τύπου ΙΙβ, το όφελος είναι ίσο ή λίγο μεγαλύτερο του κινδύνου).
4) Χορηγείται β- Αναστολέας αν δεν υπάρχει αντένδειξη (καρδιογενές shock ή οξύ πνευμονικό οίδημα). Αν δεν αποδώσει ή αν προκαλέσει μη αποδεκτές παρενέργειες ή αν αντενδείκνυται ο β- Αναστολέας, ή αν υπάρχει σπασμός στην στεφανιαία αρτηρία, χορηγείται Διλτιαζέμη.
5) Χορηγείται Στατίνη.
6) Χορηγείται α- ΜΕΑ (ή Σαρτάνη αν δεν είναι αυτός ανεκτός) σε υπερτασικούς ή διαβητικούς ή με νεφρική ανεπάρκεια ή με κλάσμα εξωθήσεως κάτω από 40%.
Η ΣΤΕΦΑΝΙΟΓΡΑΦΙΑ ΜΕ ΣΚΟΠΟ ΤΗΝ ΕΠΑΝΑΓΓΕΙΩΣΗ ΣΤΟ NSTEMI (και UA)
Η στεφανιογραφία με σκοπό την πιθανή επαναγγείωση (αγγειοπλαστική με DEStent ή εγχείρηση bypass) αν υπάρχει ένδειξη (αναλόγως της ανατομίας των στενώσεων) διενεργείται στην μεγάλη πλειοψηφία των ανθρώπων με NSΤΕΜΙ στις χώρες με προχωρημένα συστήματα υγείας και βοηθά στη μείωση της έκτασης της νέκρωσης και στη μείωση των θανατηφόρων κοιλιακών αρρυθμιών.
Γενικά στεφανιογραφία διενεργείται αν επιμένει ο στηθαγχικός πόνος, αν υπάρχει ισχαιμία σε απεικονιστική διαγνωστική εξέταση ή αν υπάρχει στένωση σε αξονική στεφανιογραφία.
Από όσους έχουν σημαντική στένωση, περίπου το 40% έχει μόνο μια στένωση και το υπόλοιπο 60% παρουσιάζει περισσότερες στενώσεις στις 2 ή και στις 3 στεφανιαίες αρτηρίες.
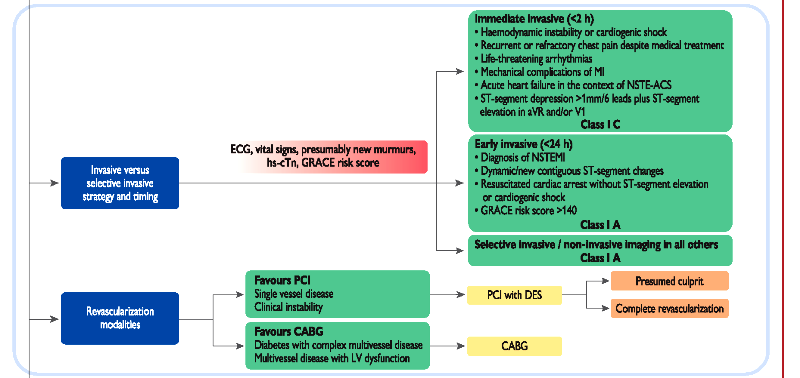
## Όταν διενεργηθεί η στεφανιογραφία και βρεθούν σημαντικές στενώσεις με FFR <0.8 ή πολύ ασταθείς στενώσεις ή που υπερβαίνουν το 90%, σε πολλές αρτηρίες προτιμάται η πλήρης, σε ένα στάδιο, τοποθέτηση DES σε όλες (εφ’ όσον δεν υπάρχει καρδιογενές shock).
Αν υπάρχουν τα κριτήρια για εγχείρηση bypass (περίπου στο 5-10% των ανθρώπων με NSTEMI), γίνεται τοποθέτηση DES στην υπεύθυνη στένωση και αργότερα, όταν είναι σταθεροποιημένος (χωρίς πόνο, ΗΚΓφικές μεταβολές, αιμοδυναμικά και χωρίς επικίνδυνες αρρυθμίες) ο ασθενής διενεργείται η εγχείρηση bypass (CABG).
Τα κριτήρια για το πια από τις δυο μεθόδους πρέπει να χρησιμοποιηθεί για επαναγγείωση είναι ίδια με τα κριτήρια της σταθερής στεφανιαίας νόσου.
[Πάντως μια νέα μελέτη δείχνει ότι η διενέργεια αξονικής στεφανιογραφίας (CCTA) σε αξονικό τομογράφο με 320 τομές σε ανθρώπους με έμφραγμα NSTEMI, εντός 2-3 ωρών μας γλυτώνει από τη διενέργεια κλασικής στεφανιογραφίας στο 26% των περιπτώσεων (με σιγουριά 91%).
http://www.onlinejacc.org/content/75/5/453]
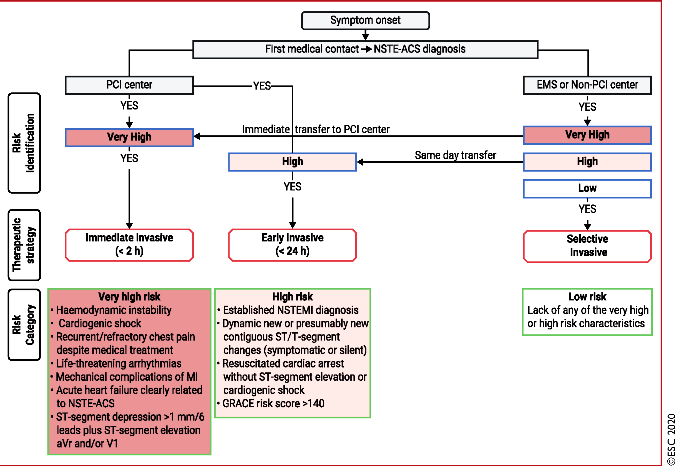
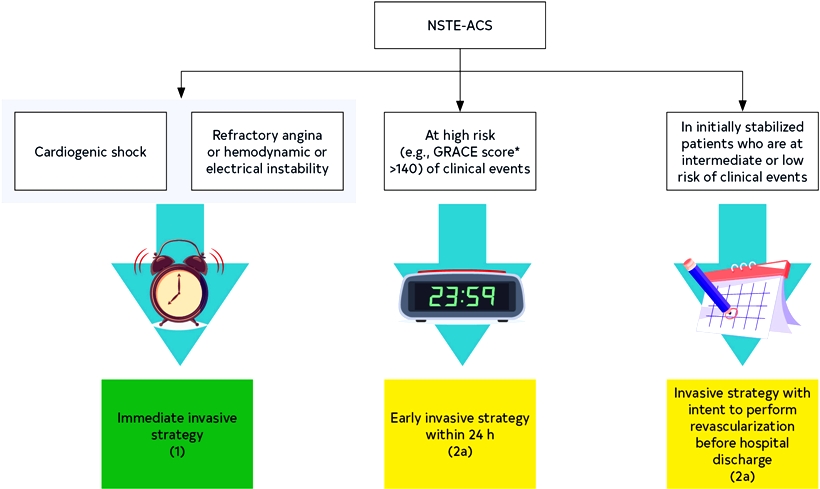
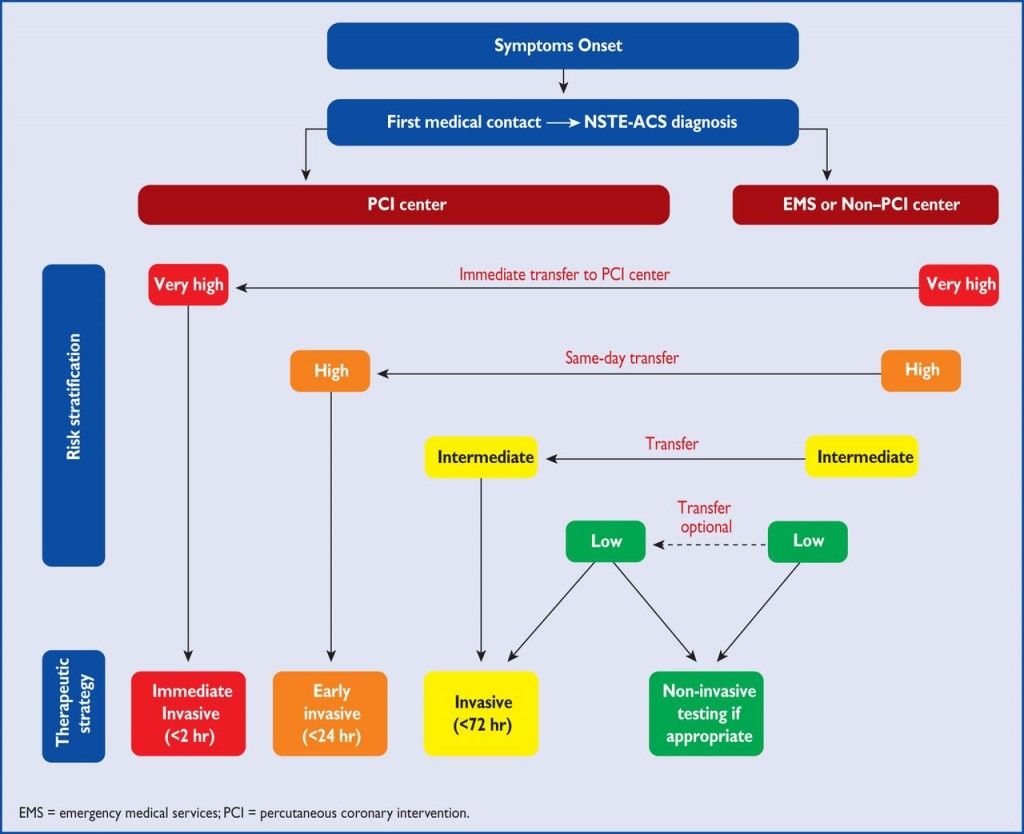
Ο ΚΙΝΔΥΝΟΣ ΚΑΙ H ΣΤΕΦΑΝΙΟΓΡΑΦΙΑ ΣΤΟ NSΤΕΜΙ
Το ποιος ασθενής με NSΤΕΜΙ θα υποβληθεί σε κατεπείγουσα (< 2 ώρες) ή επείγουσα (< 24 ώρες) ή μη επείγουσα (< 72 ώρες) κλασική στεφανιογραφία με σκοπό την επαναγγείωση, εξαρτάται από τον κίνδυνο που διατρέχει. Δηλαδή από την επιμονή της ισχαιμίας (άρα και την επιμονή του πόνου), από την ύπαρξη αιμοδυναμικής αστάθειας (π.χ. οξεία καρδιακή κάμψη, καρδιογενές shock) και από την ύπαρξη ηλεκτρικής αστάθειας (επικίνδυνων κοιλιακών αρρυθμιών).
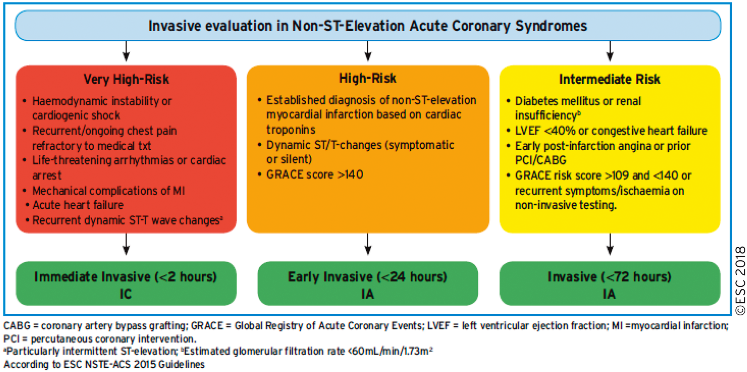
Έτσι γίνεται κατάταξη του ασθενή με NSΤΕΜΙ σε ομάδες κινδύνου :
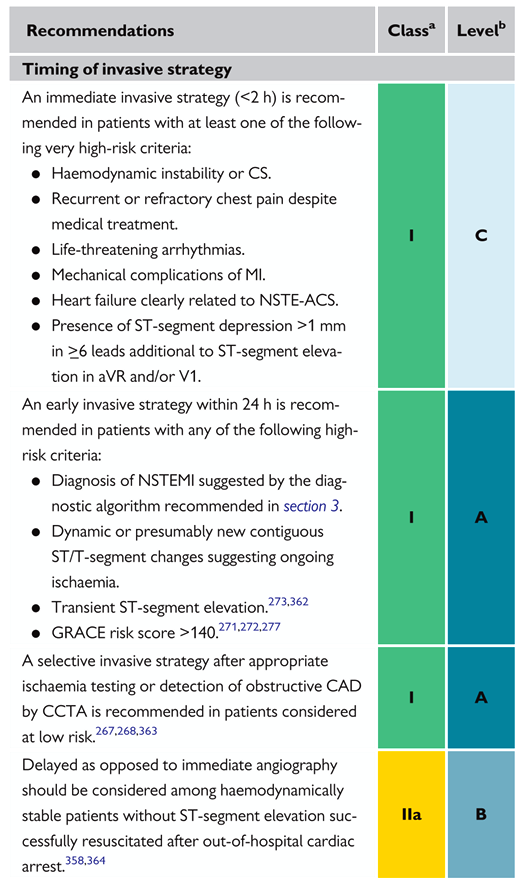
1) Όσοι είναι πολύ ασταθείς αιμοδυναμικά και ηλεκτρικά, δηλαδή παρουσιάζουν τουλάχιστον ένα από κριτήρια πολύ υψηλού κινδύνου υποβάλλονται σε κατεπείγουσα, εντός 2ώρου στεφανιογραφία [ανεξάρτητα από τα ΗΚΓφικά ευρήματα και τις τιμές της Τροπονίνης και ακόμη και αν δεν λαμβάνουν ανταγωνιστή P2Y12 (clopidogrel, ticagrelor, prasugrel)] και αν δεν υπάρχει αυτή η δυνατότητα γίνεται άμεση μεταφορά του σε Νοσοκομείο που μπορεί αυτή να διενεργηθεί εντός του 2ώρου. Αυτά είναι:
Ο επίμονος ή επαναλαμβανόμενος στηθαγχικός πόνος ηρεμίας, η ύπαρξη αιμοδυναμικής αστάθειας (π.χ. καρδιογενές shock, οξεία καρδιακή κάμψη), η ύπαρξη ηλεκτρικής αστάθειας (επιμένουσα κοιλιακή ταχυκαρδία ή αναταχθείσα κοιλιακή μαρμαρυγή) η ύπαρξη μηχανικών επιπλοκών (π.χ. νέα ή επιδεινούμενη ανεπάρκεια μιτροειδούς βαλβίδας) και η ύπαρξη δυναμικών μεταβολών του κύματος ST-T και ιδιαιτέρως η διαλείπουσα ανάσπαση του κύματος ST του ΗΚΓφήματος.
2) Όσοι παρουσιάζουν τουλάχιστον ένα από κριτήρια υψηλού κινδύνου υποβάλλονται σε επείγουσα, εντός 24ώρου στεφανιογραφία. Αυτά είναι:
Ύπαρξη τιμής Τροπονίνης συμβατής με οξύ έμφραγμα, η ύπαρξη δυναμικών μεταβολών του κύματος ST-T (ακόμη και χωρίς πόνο), βαθμός στο GRACE score πάνω από 140.
3) Όσοι παρουσιάζουν τουλάχιστον ένα από κριτήρια μέσου- μέτριου κινδύνου ή επαναλαμβανόμενο πόνο ή γνωστή ισχαιμία σε προηγούμενη δοκιμασία, υποβάλλονται σε μη επείγουσα στεφανιογραφία μέχρι 72 ώρες από την εμφάνιση. Αυτά είναι:
Η ύπαρξη Σ. Διαβήτη, νεφρικής ανεπάρκειας (με κάθαρση κρεατινίνης < 60 ml/min), κλάσμα εξωθήσεως <40%, ύπαρξη προηγούμενης αγγειοπλαστικής (τελευταίου 6μήνου) ή παλαιότερης εγχείρησης bypass, ο επαναλαμβανόμενος στηθαγχικός πόνος νωρίς μετά από το NSTEMI έμφραγμα, βαθμός στο GRACE score 109 ως 140, ισχαιμία σε μη επεμβατική δοκιμασία, ή TIMI score ≥2.
4) Όσοι είναι χαμηλού κινδύνου δεν παρουσιάζουν κανένα από τα πιο πάνω κριτήρια κινδύνου. Αυτοί υποβάλλονται σε δοκιμασία κοπώσεως με σπινθηρογράφημα ή σε αξονική στεφανιογραφία αφού περάσουν 12 με 24 ώρες χωρίς ισχαιμία και πόνο ηρεμίας, για να αποφασιστεί ποιος θα υποβληθεί σε κλασική στεφανιογραφία, αναλόγως των ευρημάτων.
Πάντως στεφανιογραφία με σκοπό την πιθανή επαναγγείωση (αγγειοπλαστική με stent ή εγχείρηση bypass), δεν διενεργείται αν συνυπάρχουν άλλες βαρειές παθήσεις, π.χ. καρκίνος ή ηπατική ανεπάρκεια ή βαρειά νεφρική ανεπάρκεια ή βαρειά πνευμονοπάθεια ή πολύ μεγάλη ηλικία ή άνοια ή παθήσεις που ευνοούν αιμορραγίες.
Η προτεινόμενη προσέγγιση από τις τελευταίες Αμερικανικές Οδηγίες (2021)
https://www.jacc.org/doi/10.1016/j.jacc.2021.09.006
Η ΘΕΡΑΠΕΙΑ ΜΕΤΑ ΤΟ ΕΞΙΤΗΡΙΟ
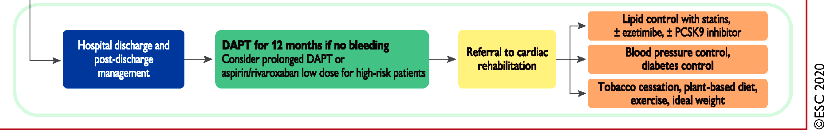
Στο τέλος αφού πάρει εξιτήριο από το Νοσοκομείο ο ασθενής με NSTEMI και ασχέτως της μεθόδου θεραπείας δηλαδή μόνο φαρμακευτική ή αγγειοπλαστική με DEStent ή εγχείρηση bypass πρέπει να ακολουθείται μια βέλτιστη φαρμακευτική θεραπεία και υγιεινοδιαιτητικές αλλαγές επ’ αόριστον, για να μειωθεί ο κίνδυνος για 2ο έμφραγμα στο μέλλον.
Για 12 μήνες μετά χορηγείται διπλή αντιαιμοπεταλική αγωγή με Ασπιρίνη και Τικαγρελόρη (ή Κλοπιδογρέλη), είτε έχει γίνει τοποθέτηση DEStent είτε έχει γίνει εγχείρηση Bypass είτε έχει παραμείνει μόνο σε φαρμακευτική θεραπεία.
Η διπλή αντιαιμοπεταλιακή θεραπεία μπορεί να παραταθεί πέραν του 12μήνου αν σε κάποιο άνθρωπο είναι αυξημένος ο κίνδυνος θρομβώσεων και μειωμένος ο κίνδυνος αιμορραγιών. Για να πάρουμε αυτήν την απόφαση μας βοηθά ο νέος δείκτης για υπολογισμό του κινδύνου αν παραταθεί η διπλή αγωγή, το DAPT score.
Η Ασπιρίνη χορηγείται επ’ αόριστον στη στεφανιαία νόσο (σε δόση 100 mg) και εφ’ όσον χορηγείται σε διπλή αντιαιμοπεταλιακή αγωγή, μειώνουμε την δόση στα 75–81 mg.
Η υπόλοιπη, μετά το εξιτήριο, φαρμακευτική θεραπεία είναι ίδια με της σταθερής στεφανιαίας νόσου.
Συμπερασματικά: Υιοθετείται και για το έμφραγμα NSTEMI, η επείγουσα διενέργεια στεφανιογραφίας εντός 72 ωρών το αργότερο και σε πολλές περιπτώσεις ακόμη γρηγορότερα, εντός 2ώρου ή εντός 24ώρου αναλόγως της βαρύτητας του ασθενούς.
ΕΝΔΕΙΚΤΙΚΗ ΒΙΒΛΙΟΓΡΑΦΙΑ
https://academic.oup.com/eurheartj/advance-article/doi/10.1093/eurheartj/ehaa575/5898842#206975919
https://academic.oup.com/eurheartj/advance-article/doi/10.1093/eurheartj/ehy394/5079120#123502249
http://content.onlinejacc.org/article.aspx?articleid=1910086
http://eurheartj.oxfordjournals.org/content/ehj/early/2015/09/09/eurheartj.ehv320.full.pdf